Scoprire le cause alla base della cheratopatia a banda (BK) non è affatto un compito semplice, ma è qualcosa che ogni optometrista è in grado di gestire. Il processo richiede un approccio globale per raccogliere la storia del paziente e impiegare tecniche di test. In cima a quello, il medico esperto è responsabile per decidere se—e quando—per il trattamento. Se il caso lo richiede, l’OD può spesso trattare in modo non invasivo in ambiente ambulatoriale presso la lampada a fessura.
Questo articolo fornisce uno sguardo dettagliato ad ogni fase del trattamento di un paziente BK, dalla presentazione alla gestione chirurgica.
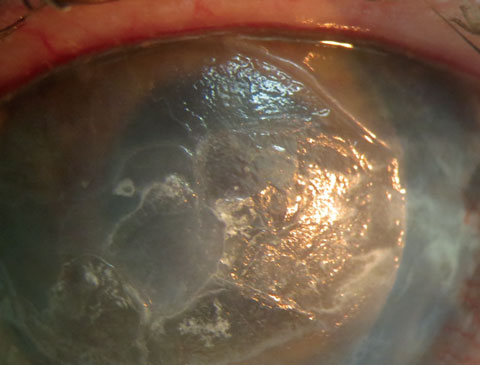
Questo paziente mostra cheratopatia banda in un pre-phthisis non vedere l’occhio destro. La rimozione assistita da EDTA è stata avviata per risolvere il difetto centrale non cicatrizzante. Clicca sull’immagine per ingrandirla.
Presentazione
I pazienti con cheratopatia a banda possono presentare per la cura una varietà di disturbi. I casi di diminuzione della vista, sensazione di corpo estraneo, irritazione oculare, fotofobia o preoccupazione per il motivo per cui l’aspetto del loro occhio è cambiato tutti hanno il potenziale per essere BK.1 La BK precoce può passare inosservata dal paziente e diventare evidente solo dopo l’esame di routine della lampada a fessura. In molti casi, tuttavia, la BK è associata a una malattia oculare di lunga data e il paziente è pienamente consapevole della condizione.1
Uno studio mostra che le cause più comuni di BK sono l’edema corneale cronico (28%) e idiopatico (26%).2
Una considerazione approfondita della diagnosi differenziale, possibili cause e opzioni di trattamento è essenziale. I clinici devono sottolineare il rischio di perdita della vista e le opzioni di trattamento, poiché i pazienti che sono asintomatici potrebbero non considerare la cosmesi una ragione sufficiente per sottoporsi a un intervento chirurgico.
BK è caratterizzato dall’aspetto di una banda interpalpebrale, orizzontale, opaca bianco-grigiastra attraverso la cornea centrale. È formato dalla precipitazione di sali di calcio sullo strato di Bowman, direttamente sotto l’epitelio.1 La periferia estrema della cornea può essere risparmiata a causa della presenza di vasi sanguigni limbari che esercitano un effetto tampone. I fori nella placca sono spesso presenti e sono causati dai nervi corneali che attraversano la membrana di Bowman alla superficie epiteliale. La banda di solito inizia nella periferia e progredisce verso il centro, ma può, a volte, iniziare centralmente. I depositi di calcio possono essere molto fini o spessi e simili a placche. Le placche spesse hanno la tendenza a sfaldarsi parzialmente, specialmente nella periferia. Ciò causerà difetti epiteliali e dolore. In quei pazienti con occhi altrimenti sani, le acuità visive diminuiranno in proporzione alla densità della deposizione di sale di calcio sulla cornea centrale.
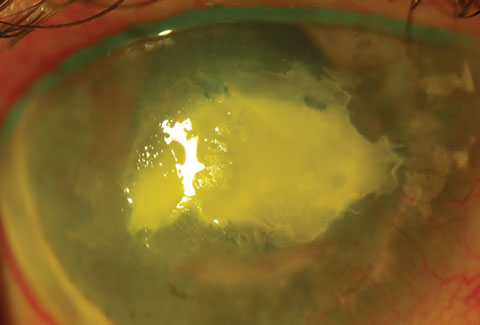
Questa immagine mostra lo stesso occhio visto nell’immagine precedente, post procedura. Sfortunatamente, l’occhio divenne ftisico e dovette essere enucleato. Clicca sull’immagine per ingrandirla.
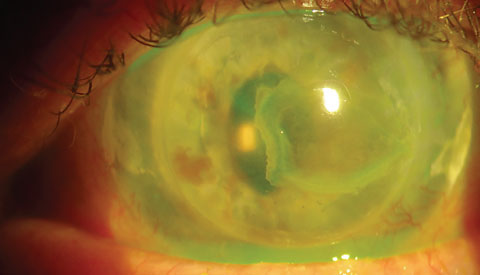
Recidiva di BK nel vedere l’occhio sinistro dello stesso paziente. Questo occhio con ACIOL e cheratoplastica penetrante per la cheratopatia a banda ha avuto recidiva nonostante gli sforzi per affrontare cause sistemiche (il paziente ha interrotto la vitamina D). Clicca sull’immagine per ingrandirla.
Cause locali
La causa sottostante di BK è livelli anormali di calcio e fosfato, che sono entrambi presenti vicino al loro limite di solubilità nelle lacrime, nell’umore acqueo e nel tessuto corneale. L’aumento dell’evaporazione delle lacrime favorisce la precipitazione di questi sali, specialmente nell’area interpalpebrale. Pertanto, la cheratite sicca è un fattore di rischio significativo per BK e dovrebbe essere esclusa come causa. Anche quando i livelli di calcio e fosfato sono normali, l’innalzamento del pH superficiale (alcalosi) favorisce la precipitazione. L’alcalosi può essere vista negli occhi cronicamente infiammati e può spiegare l’aumento del rischio di BK nei pazienti con uveite cronica.3-5 Condizioni come l’artrite idiopatica giovanile con uveite, herpes simplex cronico e cheratite da zoster, sarcoidosi, lupus eritematoso discoide e sclerosi tuberosa sono tutte associate a BK.3-5
Il compromesso endoteliale e l’edema corneale associato possono anche causare deposizione di calcio e BK. Questo processo è talvolta visto in pazienti afachici che hanno olio di silicone all’interno dell’occhio e sembra essere dovuto al contatto dell’olio con la cornea posteriore.6-8 Uno studio ha concluso che la BK è stata una delle principali complicanze nell ‘ 8% dei pazienti trattati con olio di silicone in cui l’olio è rimasto negli occhi per una media di 30 mesi, che è significativamente più lungo del solito.6 Le ragioni esatte di questa associazione rimangono poco chiare.7,8
Le condizioni oculari associate a BK, ma per le quali il meccanismo non è chiaro, includono glaucoma allo stadio terminale, distrofie corneali e cheratite neurotrofica.9,10 È possibile che il compromesso endoteliale svolga un ruolo in alcune di queste condizioni.
Un certo numero di farmaci topici può causare precipitazione di calcio e BK, comprese gocce oftalmiche contenenti fosfati, come fosfati steroidi e altri colliri contenenti tamponi di fosfato.11 Uno studio mostra che il rischio di BK è raddoppiato quando le ustioni alcaline corneali sono state trattate con gocce oftalmiche contenenti fosfato.12 Pilocarpina contenente conservanti a base di mercurio ha dimostrato di aumentare il rischio di BK pure.12 Il mercurio avvia i cambiamenti nel collagene corneale che, a sua volta, causa la deposizione di calcio. Alcune procedure chirurgiche che modificano la superficie corneale o l’endotelio aumentano il rischio di BK, così come l’uso di alcuni preparati viscoelastici precoci e, come detto, la presenza intraoculare di olio di silicone e l’uso intraoculare dell’attivatore del plasminogeno tissutale.12
Infine, i pazienti esposti a vapori di mercurio o vapori di bicromato di calcio, che possono verificarsi in alcune occupazioni industriali, possono sviluppare BK.12
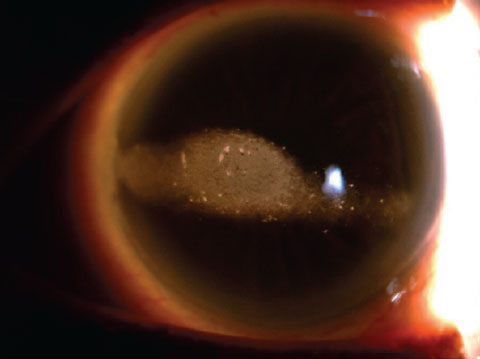
Questo occhio altrimenti sano mostra chiaramente banda keratopahty.
Cause sistemiche
Oltre alle cause locali di squilibrio di calcio e fosfato, elevati livelli sierici associati alla malattia sistemica possono far pendere l’equilibrio verso la precipitazione. Soprattutto nei pazienti che presentano BK di nuova insorgenza senza fattori di rischio oculari, deve essere studiata una causa sistemica. Le malattie sistemiche correlate con BK di solito sono associate a ipercalcemia e comprendono iperparatiroidismo, assunzione eccessiva di vitamina D, malattia renale allo stadio finale, ipofosfatasia, sindrome da latte-alcali, malattia di Paget, sarcoidosi, lupus eritematoso discoide, gotta (sotto forma di cristalli di urato), malignità (come il melanoma dell’iride) e sclerosi tuberosa.13,14 Sindrome da latte-alcali (chiamata anche sindrome calcio-alcali), causata da un’eccessiva assunzione di carbonato di calcio di solito per dispepsia, è in aumento ed è attualmente la terza causa più comune di pazienti ricoverati in ospedale per ipercalcemia.15 L’ipofosfatasia è una rara mutazione ereditaria nell’enzima fosfatasi alcalina che porta alla rottura di ossa e denti. Le ODS devono comunicare in modo efficace con il medico di base del paziente per garantire che la gestione sistemica appropriata sia completata prima di iniziare il trattamento corneale. Il controllo sistemico dell’ipercalcemia è complesso e può richiedere un intervento chirurgico (ad esempio con una ghiandola paratiroidea iperattiva) o farmaci che includono calcimimetici, bifosfonati e prednisone (a seconda della causa dell’ipercalcemia). Può provocare un’emergenza medica in caso di livelli estremamente elevati di calcio e può richiedere una rapida somministrazione di liquidi IV e diuretici per evitare aritmie cardiache e danni al sistema nervoso.16
Diagnosi differenziale
Un certo numero di condizioni corneali può presentare in modo simile a BK.17,18
La gotta può essere associata a depositi di acido urico corneale simili nell’aspetto a BK ed è in realtà considerata una forma di BK da alcuni. La gotta è associata a dolori articolari, gonfiore e arrossamento.
La cheratite interstiziale può presentarsi in modo simile; tuttavia, è prevista una cicatrice stromale più profonda.
La degenerazione calcarea primaria e secondaria della cornea, mentre grossolanamente simile, può essere facilmente distinta alla lampada a fessura; come il deposito di calcio è presente all’interno dello stroma pure.19
La calcifilassi, una condizione di calcificazione vascolare e necrosi cutanea, una volta si pensava fosse una reazione di ipersensibilità a antigeni specifici, ma ora si pensa che sia multifattoriale.20 È più comune nei pazienti con malattia renale allo stadio finale e generalmente associata a lesioni cutanee intensamente dolorose e viola scuro. Questa è una malattia potenzialmente fatale.21
La degenerazione sferoidale, nota anche come cheratopatia del Labrador, è solitamente associata ad ambienti con intensa esposizione cronica ai raggi UV. Le lesioni corneali possono essere più elevate e più di colore giallo in apparenza, e spesso si trovano anche risultati congiuntivali interpalpebrali.
Ciprofloxacina (e anche ofloxacina e norfloxacina) depositi cristallini possono anche essere confusi con BK. Una storia dettagliata dovrebbe consentire al professionista di determinare la sua causa. La sospensione porta generalmente alla risoluzione, mentre depositi più estesi possono interferire con la riepitelizzazione.
La distrofia avanzata della membrana basale o la degenerazione nodulare di Salzmann possono causare opacizzazione subepiteliale che può apparire grossolanamente simile a BK. A differenza di BK, di solito ha una componente vascolare, e non risparmia il limbus e non si presenta con isole chiare all’interno della lesione.
La BK familiare è una malattia rara che mostra un’eredità autosomica (sia l’eredità dominante che recessiva è stata riportata) che il professionista astuto può scoprire in assenza di cause locali o sistemiche dopo aver fatto un’analisi approfondita del pedigree.22
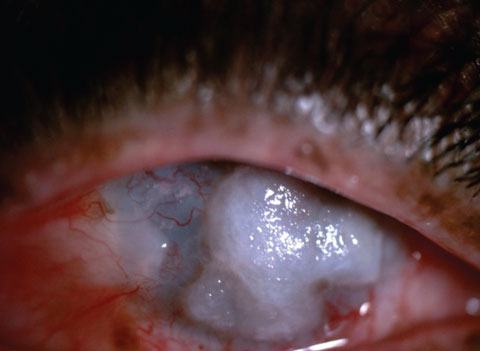
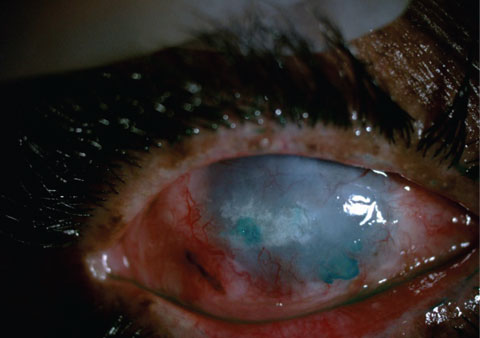
Un paziente pre – (in alto) e post- (in basso) EDTA assistito raschiatura di grandi placche calcifiche. L’obiettivo con questo paziente era il comfort, non la riabilitazione visiva.
Considerazioni sistemiche
Per i pazienti che presentano BK in assenza di una causa sottostante nota, i livelli sierici di calcio e fosfato devono essere ottenuti insieme a test di funzionalità renale, come azoto ureico nel sangue e creatinina. Se si sospetta il sarcoide, sia in base a reperti oculari che sistemici, si devono effettuare il test dell ‘enzima di conversione dell’ angiotensina, la radiografia del torace o la TAC a spirale toracica. Nei casi altrimenti idiopatici, i livelli dell’ormone paratiroideo dovrebbero essere controllati pure. Se il trattamento chirurgico è deciso dall’OD e dal paziente, tratti prima qualsiasi condizione sistemica o oculare sottostante, poiché altrimenti la recidiva di BK è altamente probabile. Le modifiche dietetiche sono indicate in pazienti con eccessiva vitamina D o sindrome da latte-alcali.
Gestione non chirurgica
Molti pazienti presenteranno BK causato da una storia di chirurgia oculare, infiammazione cronica o phthisis. Questi pazienti potrebbero non essere sintomatici e potrebbero non trarre beneficio visivo dal trattamento chirurgico. Prestare attenzione ai pazienti che richiedono un trattamento chirurgico esclusivamente per motivi estetici, poiché gli occhi con BK hanno spesso altre condizioni e potrebbero non guarire.2
Quando un tale paziente presenta sintomi, un trattamento alternativo non chirurgico può includere il montaggio di una lente a contatto della benda. La terapia topica antimicrobica deve essere iniziata per ridurre il rischio di infezione nell’usura notturna delle lenti a contatto su una cornea compromessa. Le lenti a contatto opache protesiche possono anche essere adatte per problemi cosmetici. La lubrificazione sotto forma di lacrime artificiali, gel e unguenti oftalmici può aiutare in modo significativo nei pazienti che presentano sensazione di corpo estraneo, lacrimazione e fotofobia e dovrebbe essere un trattamento di prima linea. L’applicazione di un dispositivo a membrana amniotica ha anche dimostrato di promuovere la guarigione di BK.1
Gestione chirurgica
Una volta eliminate e/o trattate le cause sistemiche e oculari di BK e dopo che i rischi e i benefici sono stati discussi con il paziente, offrire tempestivamente un trattamento chirurgico andrà a beneficio dei pazienti. Uno studio ha mostrato che la maggior parte dei pazienti ha manifestato un sollievo sintomatico parziale o completo (98%), mentre un terzo dei pazienti ha migliorato due linee a due mesi e 36 mesi.2
Il trattamento è relativamente semplice e può anche essere fatto alla lampada a fessura. Richiede sempre la rimozione dell’epitelio corneale, seguita da debridement superficiale (raschiamento corneale) in presenza di acido etilendiamminotetraacetico (EDTA).23,24 In alcuni casi, quando la superficie è ancora irregolare dopo che il calcio è rimosso, il laser ad eccimeri è usato per lisciare la superficie corneale, ma questo provocherà un certo cambiamento refrattivo.25
I pazienti devono essere informati di possibili esiti avversi, tra cui cicatrici corneali e perdita della vista, ma l’incidenza di tali complicanze è stata riportata vicina allo zero.24
Procedura
La rimozione del calcio è preferibilmente eseguita al microscopio operatorio mediante chelazione utilizzando una soluzione di EDTA al 3%, ma può essere eseguita alla lampada a fessura se necessario. I passaggi della procedura sono:17
1. Anestetizzare l’occhio con un anestetico topico (ad esempio, proparacaina) e posizionare uno speculum palpebrale.
2. Debride l’epitelio corneale. Questo può essere fatto con una lama di castoro sterile o uno scrubber Amoils.
3. La soluzione di EDTA al 3% viene quindi applicata all’area della cheratopatia a banda. Ciò è fatta tipicamente usando uno schermo corneale/disco della carta da filtro, strisce tagliate di Weck-Cel o applicatori sterili della punta del cotone inzuppati con EDTA. In alternativa, un serbatoio come un pozzo LASIK può essere posizionato sopra la cornea e riempito con EDTA. L’EDTA viene applicato a intervalli di tre minuti, alternando un’irrigazione completa con soluzione salina bilanciata. Questo viene fatto fino a quando il calcio si schiarisce, che può richiedere da 10 a 60 minuti. Si deve prestare attenzione per evitare la tossicità delle cellule limbari e ridurre al minimo l’irritazione della congiuntiva. I depositi sottili di calcio possono staccarsi in cinque minuti, mentre le placche spesse possono richiedere da 30 a 45 minuti per dissolversi.
Completare la procedura alla lampada a fessura consente una migliore visualizzazione. Tuttavia, quando la procedura viene eseguita in posizione verticale, il drenaggio di EDTA nel fornice inferiore aumenta il rischio di un’ustione chimica congiuntivale. Posizionare le spugne contenenti EDTA sulla cornea è molto più facile anche in posizione reclinata.
Il vantaggio principale dell’uso dell’EDTA è quello di ridurre al minimo i danni allo strato di Bowman e ridurre il rischio di una superficie refrattiva irregolare che può derivare da uno sbrigliamento aggressivo con una lama. La raschiatura delicata fra le applicazioni di EDTA può essere eseguita e può contribuire ad accelerare il processo.
5. Se la superficie corneale è estremamente irregolare dopo la procedura, lucidare lo strato di Bowman con una bava diamantata da 5 mm o una cheratectomia fototerapeutica può levigare la superficie. Di nota, se del calcio residuo è lasciato sopra, il trattamento del laser di eccimeri causerà il peggioramento dell’irregolarità corneale, poichè il laser ablates preferenzialmente il calcio.25 In alternativa, è possibile utilizzare successivamente una lente a contatto permeabile al gas.
6. Una lente a contatto morbida è posta tipicamente alla conclusione della procedura e gli antibiotici topici profilattici sono usati fino a che il difetto epiteliale non sia guarito. Spesso prescriviamo steroidi topici per modulare la guarigione e ridurre le cicatrici. Occasionalmente usiamo una membrana amniotica senza sutura per migliorare la guarigione, in particolare quando è prevista una ritardata epitelizzazione, come nei pazienti con malattia neurotrofica, infiammazione cronica della superficie oculare o età avanzata. Questi casi possono essere riservati a uno specialista poiché un difetto epiteliale non curativo può derivare e deve essere trattato aggressivamente.
Casi più avanzati, in particolare quelli che invadono la membrana di Bowman, possono richiedere una tecnica di cheratectomia lamellare più estesa come la cheratoplastica lamellare anteriore profonda (DALK).26
La cheratectomia estesa può causare sanguinamento dai vasi limbari, in particolare nei casi associati a neovascolarizzazione corneale superficiale o cheratite interstiziale. Questo può essere controllato con pressione o vasocostrittori topici e la cauterizzazione dovrebbe essere evitata per prevenire danni alle cellule staminali limbali.
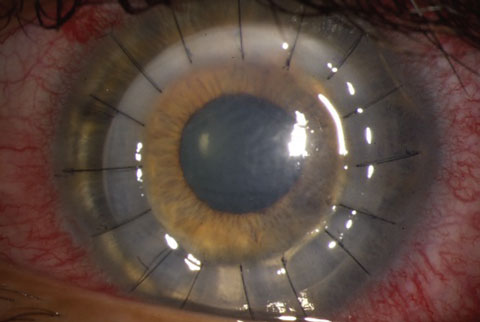
Occhio sinistro di un paziente dopo una procedura DALK.
Assistenza postoperatoria
Il paziente deve essere esaminato da cinque a sette giorni dopo l’intervento chirurgico. L’esame dell’epitelio sotto la lente a contatto può essere eseguito con fluoresceina. Gli steroidi sono affusolati e le lenti a contatto e le gocce antibiotiche vengono interrotte una volta che il difetto epiteliale guarisce.
Le cicatrici stromali anteriori residue possono essere suscettibili al laser ad eccimeri PTK per migliorare la visione. PTK può anche essere utilizzato per migliorare la superficie oculare e prevenire erosioni ricorrenti.
Il paziente deve essere controllato ogni tre – 12 mesi, a seconda della gravità dei sintomi. La rimozione chirurgica può essere ripetuta se la cheratopatia della banda ricorre.
Complicazioni
Le principali complicanze legate alla rimozione dei depositi di calcio sulla superficie corneale includono dolore, cicatrici corneali, edema corneale, infezione, diminuzione della vista, difetto epiteliale non cicatrizzante e aumento dell’astigmatismo irregolare. L’EDTA è tossico per la superficie oculare e una rimozione inadeguata durante o dopo la procedura causerà un’ustione chimica. La ricorrenza è comune e possono essere necessari trattamenti ripetuti. La ricorrenza è più comune nei casi di BK indotta da uveite.1,2
Occasionalmente, una lieve foschia subepiteliale può essere osservata settimane dopo la chelazione dell’EDTA, che può risolversi da sola. Uno steroide attuale delicato (per esempio, fluorometholone 0,1%) può contribuire a risolvere questa foschia. Se c’è un danno significativo alla membrana di Bowman, la foschia potrebbe essere permanente.
La BK significativa è una malattia che può e deve essere trattata mediante rimozione chirurgica assistita da EDTA. BK in pazienti altrimenti sani deve essere valutato per cause sistemiche, inclusa l’ipercalcemia. Le considerazioni sul trattamento includono la probabilità di recupero visivo, la presenza di dolore, fotofobia e sensazione di corpo estraneo e preoccupazione per la cosmesi.
Deve essere considerata anche la salute generale dell’occhio e la sua capacità di guarire dopo il trattamento. Quando il trattamento chirurgico non è un’opzione, la lubrificazione attiva o l’uso di una benda o di una lente a contatto protesica sono opzioni.
Dr. Stokkermans è il direttore dei servizi optometrici e Dr. Gupta è il direttore della cornea e malattie esterne presso gli ospedali universitari Cleveland Medical Center. Il dott. Stokkermans, Gupta e Sayegh frequentano la facoltà della Case Western Reserve University e forniscono un approccio di squadra per il trattamento della malattia corneale.
1. Jhanji V, Rapuano C, Vajpayee R. Cheratopatia a banda calcifica corneale. Curr Opin Ophthalmol. 2011 Luglio;22 (4): 283-9.
2. Najjar D, Cohen E, Rapuano C, Laibson P. EDTA chelazione per la cheratopatia a banda calcifica: risultati e follow-up a lungo termine Am J Ophthalmol. 2004 Giugno; 137 (6): 1056-64.
3. Bernauer W, Thiel M, Kurrer M, et al. Calcificazione corneale dopo trattamento intensificato con lacrime artificiali di ialuronato di sodio. Br J Ophthalmol. 2006 Mar; 90 (3):285-8.
4. Doostdar N, Manrique C, Hamill M, Barron A. Sintesi di compositi calcio-silice: un percorso verso un sistema modello in vitro per precipitati di cheratopatia a banda calcifica. J Biomed Mater Res A. 2011 Novembre;99(2):173-83.
5. Daniel E, Pistilli M, Pujari S, et al. Rischio di ipotonia in uveite non infettiva. Oculistico. 2012 Novembre; 119 (11):2377-85.
6. Morphis G, Irigoyen C, Eleuteri A, et al. Revisione retrospettiva di 50 occhi con tamponamento a lungo termine di olio di silicone per più di 12 mesi. Graefes Arch Clin Exp Ophthalmol. 2012 Più; 250 (5): 645-52.
7. Sternberg P, Hatchell D, Foulks G, et al. L’effetto dell’olio di silicone sulla cornea. Arco oftalmolo. 1985 Gen;103(1):90-4.
8. Federman J, Schubert H. Complicazioni associate all’uso di olio di silicone in 150 occhi dopo chirurgia retina-vitreo. Oculistico. 1988 Luglio; 95 (7): 870-6.
9. Kennedy R, Roca P, Landers P. Cheratopatia a banda atipica in pazienti glaucomatosi. Am J Ophthalmol. 1971 Nov;72(5):917-22.
10. Lam H, Wiggs J, Jurkunas U. Presentazione insolita della presunta distrofia polimorfa posteriore associata a eterocromia dell’iride, cheratopatia a banda e cheratocono. Cornea. 2010 Ottobre; 29 (10): 1180-5.
11. Taravella M, Stulting R, Mader T, et al. Cheratopatia a banda calcifica associata all’uso di preparati topici di steroidi-fosfato. Arco oftalmolo. 1994 Maggio; 112(5): 608-13.
12. Kompa S, Redbrake C, Dunkel B, et al. Calcificazione corneale dopo ustioni chimiche agli occhi causate da colliri contenenti tampone fosfato. Burns. 2006 Settembre; 32(6): 744-7.
13. Porter R, Crombie A. Calcificazione corneale e congiuntivale nell’insufficienza renale cronica. Br J Ophthalmol. 1973 Maggio; 57(5): 339-43.
14. Shah P, Shields C, Shields J, Di Marco C. Cheratopatia a banda secondaria ad un melanoma dell’iride. Cornea. 1991;10(1):67-9.
15. Patel A, Goldfarb S. Hai del calcio? Benvenuti nella sindrome calcio-alcali. J Am Soc Nephrol. 2010;21(9):1440-3.
16. Personale della Mayo Clinic. Malattie e condizioni: ipercalcemia. Disponibile a www.mayoclinic.org/diseases-conditions/hypercalcemia/basics/treatment/con-20031513. Accesso al 9 dicembre 2016.
17. Gerstenblith A, Rabinowitz M. The Wills Eye Manual: Ufficio e pronto soccorso Diagnosi e trattamento delle malattie degli occhi. 6a Ed. Filadelfia: Lippincott Williams & Wilkins; 2012.
18. Roy FH. Calcificazione corneale e congiuntivale. In: Roy FH, Fraunfelder FW, Fraunfelder FT.L’attuale terapia oculare di Roy e Fraunfelder. 6a ed. Serie di terapia corrente. Philadelphia: Elsevier / Saunders; 2008: 337-8.
19. Lavid F, Herreras J, Calonge M, et al. Degenerazione corneale calcarea: relazione di due casi. Cornea. 1995 Jan; 14 (1): 97-102.
20. Wolff K, Johnson R, Saavedra A. Atlante dei colori di Fitzpatrick e sinossi della dermatologia clinica. 7a ed. McGraw Hill: 429.
21. Angelis M, Wong L, Wong L, Myers S. Calcifilassi in pazienti in emodialisi: uno studio di prevalenza. Chirurgia. 1997;122:1083–90.
22. Il suo nome deriva dal greco antico, “Arora R”, “Shroff D”, “Kapoor S”, et al. Cheratopatia a forma di banda calcifica familiare: relazione di due nuovi casi con recidiva precoce. Indiano J Ophthalmol. 2007 Gen-Feb; 55 (1): 55-7.
23. Najjar D, Cohen E, Rapuano C, Laibson P. Chelazione EDTA per cheratopatia a banda calcifica: risultati e follow-up a lungo termine. Am J Ophthalmol. 2004 Giugno; 137 (6): 1056-64.
24. Im S, Lee K, Yoon K. Chelazione combinata dell’acido etilendiamminotetraacetico, cheratectomia fototerapeutica e trapianto di membrana amniotica per il trattamento della cheratopatia a banda. Coreano J Ophthalmol. 2010 Aprile;24(2):73-7.
25. Il suo nome deriva dal greco antico, “Shar”, “Mann”, “Mann”, “Mann”, “Mann”, “Mann”. Cheratectomia fototerapeutica laser ad eccimeri per il trattamento della cheratopatia a forma di banda indotta da olio di silicone. Lenti a contatto con gli occhi. 2011 Settembre; 37 (5):282-5.
26. Wee S, Choi S, Kim J. Deep anterior lamellar keratoplasty using irradiated acellular cornea with amniotic membrane transplantation for intractable ocular surface diseases. Korean J Ophthalmol. 2015 Apr;29(2):79-85.