Stavo leggendo un articolo di recente che ha fatto un riferimento fuori mano al test 100% oxygen shunt fraction. I risultati del test sono stati inclusi nell’analisi dei dati, ma le equazioni utilizzate dai ricercatori non sono state presentate né sono state referenziate, né è stata descritta la procedura. Questo è probabilmente perché il test della frazione di shunt e le sue equazioni sono molto fisiologia polmonare vecchia scuola, ma anche se il soggetto è probabilmente coperto in un momento o nell’altro in classi di fisiologia sospetto che alcuni dei problemi coinvolti nel calcolo non siano così compresi come dovrebbero essere.
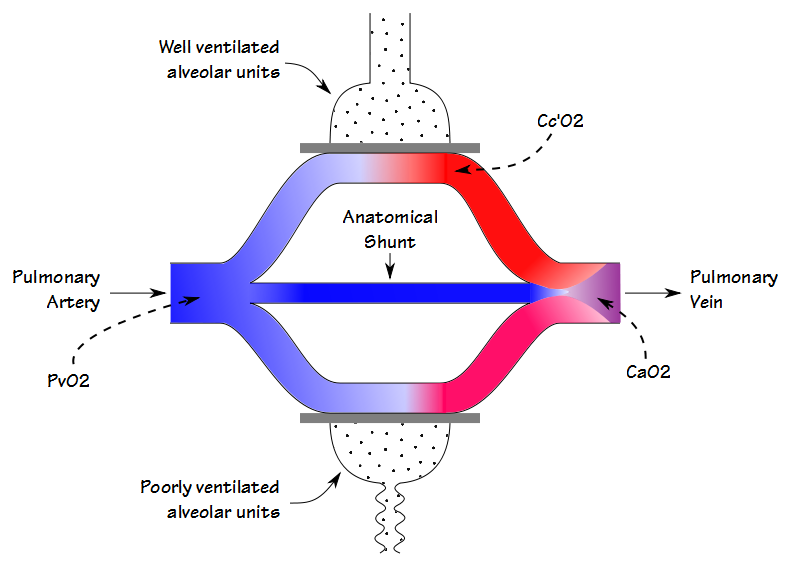
Ci sono alcune somiglianze tra il deadspace-tidal volume ratio (Vd/Vt) e la frazione di shunt, ma anche se sono entrambi coinvolti nello scambio di gas (e in una certa misura sono anche correlati tra loro) stanno misurando cose diverse. Quando il sangue scorre attraverso il polmone, un po ‘di sangue passa attraverso alveoli ben ventilati e diventa completamente saturo; un po’ di sangue passa attraverso alveoli scarsamente ventilati ed è solo parzialmente saturo; e alcuni bypassa completamente gli alveoli. Il contenuto di ossigeno arterioso risultante è la media sommata di tutti questi compartimenti.
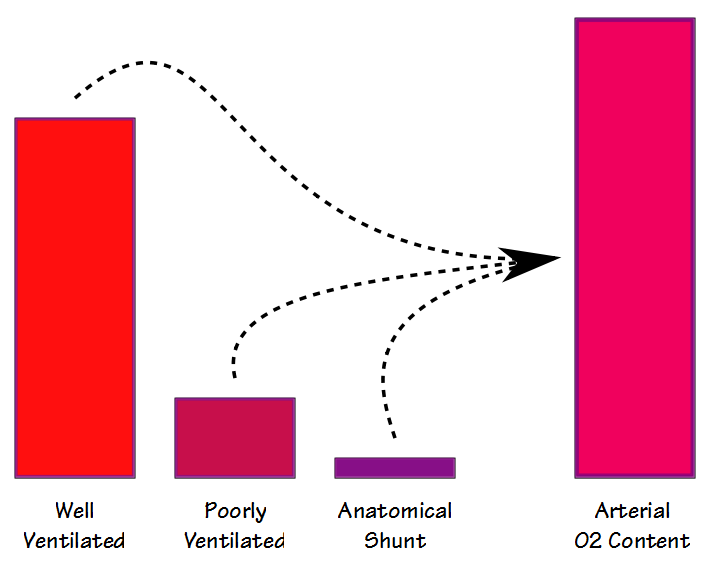
Ci sono due modi diversi che la frazione di shunt può essere misurata e calcolata; fisiologico e anatomico. L’equazione dello shunt fisiologico può essere eseguita in qualsiasi FiO2 (ma di solito intorno al FiO2 dell’aria ambiente) e richiede che i campioni di sangue venoso arterioso e misto siano prelevati più o meno simultaneamente e quindi analizzati per PO2 e SaO2. La formula di base è:
Dove:
Qs = flusso di sangue attraverso shunt
Qt = totale flusso di sangue
Cc’O2 = capillare polmonare tenore di O2
CaO2 = arteriosa di O2 contenuto
CvO2 = misto venoso tenore di O2
il contenuto di Ossigeno è il millilitri di ossigeno per litro di sangue ed è calcolata in base:
Dove:
Hb = emoglobina (g/decaliter)
SO2 = saturazione ossigeno (%)
PO2 = pressione parziale di ossigeno
capillare polmonare tenore di O2 non può essere misurata direttamente (e, strettamente parlando, è più di un valore concettuale che reale) e di solito è stimato dall’aria alveolare equazione (anche se “ideale” il sangue dei capillari polmonari ha un valore di PO2 dislivello di circa 1 mm Hg dall’aria alveolare questo è abbastanza insignificante che di solito viene ignorato).
Dove:
Pb = pressione barometrica in mm Hg
FiO2 = frazionaria concentrazione di ossigeno inspirato
PaCO2 = pressione parziale arteriosa di CO2
RER = rapporto di scambio respiratorio
Il contenuto di ossigeno nei capillari polmonari è determinato dalla prima stima di saturazione di ossigeno dal PAO2 e questo può essere fatto sia visivamente dall’ossigeno sulla curva di dissociazione:
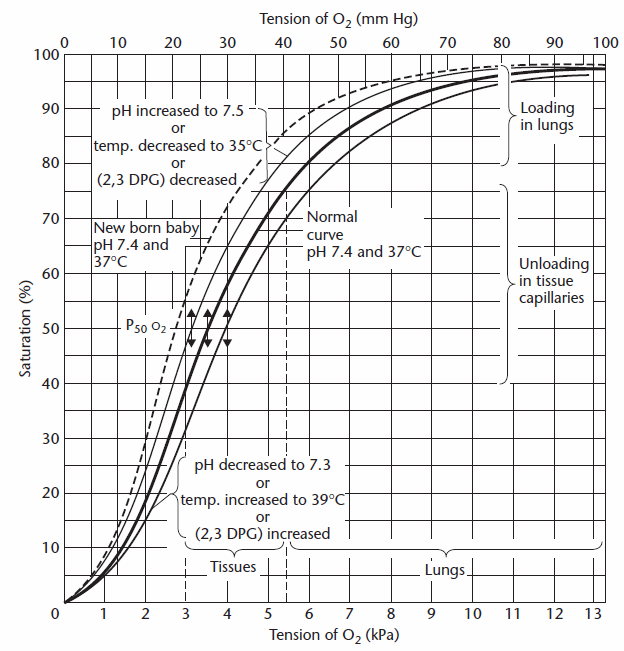
Da Cotes et al, pg. 260.
o dalla formula di Severinghaus:
e poi calcolando Cc’O2 di conseguenza.
Nota: È interessante notare che né la curva di dissociazione dell’ossigeno né la formula di Severinghaus tengono conto della carbossiemoglobina (o della metaemoglobina). Del resto, questo problema non è stato incluso in nessuna delle discussioni da manuale sulla frazione di shunt che ho letto. COHb inclina la relazione tra PO2 e SO2 (verso il basso se stai lavorando da PO2 a SO2, verso l’alto se stai lavorando da SO2 a PO2). I livelli normali di COHb nei non fumatori sono 1-2 e questa quantità di COHb è improbabile che faccia una differenza significativa nei calcoli della frazione di shunt. In assenza di orientamenti precisi, tuttavia, quando sono presenti livelli più elevati di COHb, dovrebbero probabilmente essere utilizzati per adeguare di conseguenza la Cc’O2.
Prendendo i valori normali e lavorando all’indietro, PAO2 è:
La saturazione di ossigeno capillare polmonare è quindi:
E il contenuto di ossigeno capillare polmonare è:
Il sangue venoso misto ha nominalmente un PO2 di 40 e una saturazione di ossigeno del 75%, quindi:
CaO2 sarà quindi calcolato da PAO2 e SaO2 effettivi di un individuo. A seconda dei risultati specifici la frazione di shunt sarà:
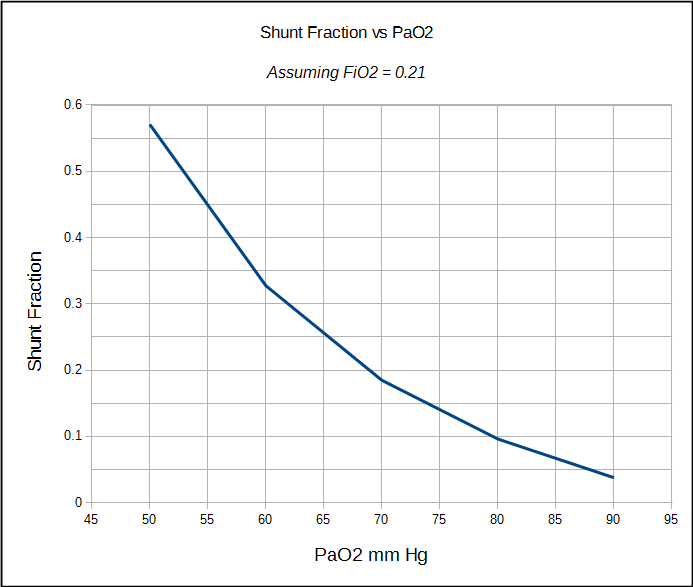
La frazione fisiologica dello shunt può essere calcolata solo quando sono noti sia l’arterioso che il misto-venoso PO2 e SO2. Per questo motivo è più spesso eseguito in un laboratorio di cath cardiaco, sala operatoria o unità di terapia intensiva dove le linee arteriose e venose centrali sono relativamente comuni. Il calcolo dello shunt fisiologico non può tuttavia distinguere tra lo shunt causato da unità alveolari scarsamente ventilate e quello da uno shunt anatomico. La frazione anatomica dello shunt può essere calcolata con una procedura separata, ed è qui che entra in gioco il test 100% O2.
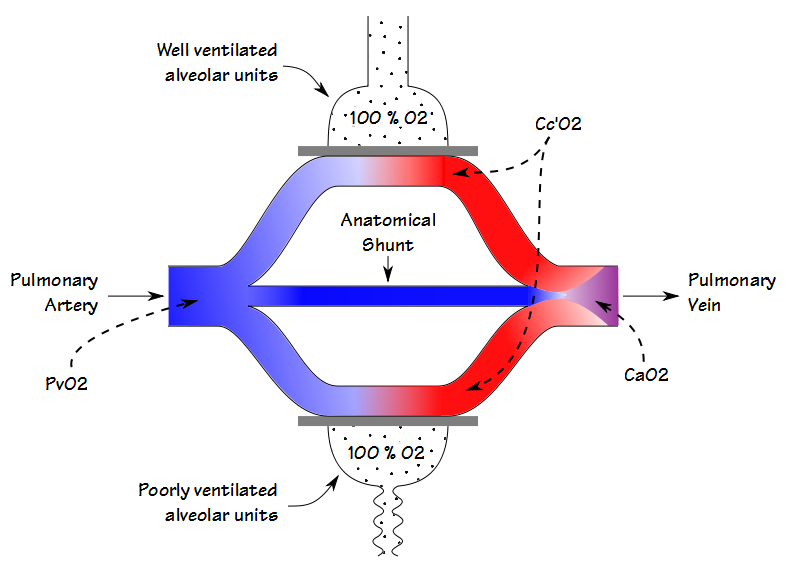
Avendo un paziente respiro 100% O2 fino a quando l’azoto è stato lavato dal loro polmone (nominalmente 20 minuti), la concentrazione di ossigeno anche in unità scarsamente ventilate si avvicinerà al 100%. Ciò significa che la pressione parziale e la saturazione del sangue che lasciano sia le unità alveolari scarsamente che quelle ben ventilate saranno le stesse. Per questo motivo, qualsiasi diminuzione del contenuto di ossigeno arterioso sarà dovuta esclusivamente a uno shunt anatomico.
Se un paziente ha un catetere venoso centrale interno, il calcolo dello shunt anatomico può procedere allo stesso modo di quanto già dettagliato. Se solo un campione arterioso può essere ottenuto (che di solito è il caso in un laboratorio PFT) una differenza di contenuto di O2 arterioso-venoso tra 4.4 e 5.0 può essere assunta e la frazione di shunt calcolata di conseguenza.
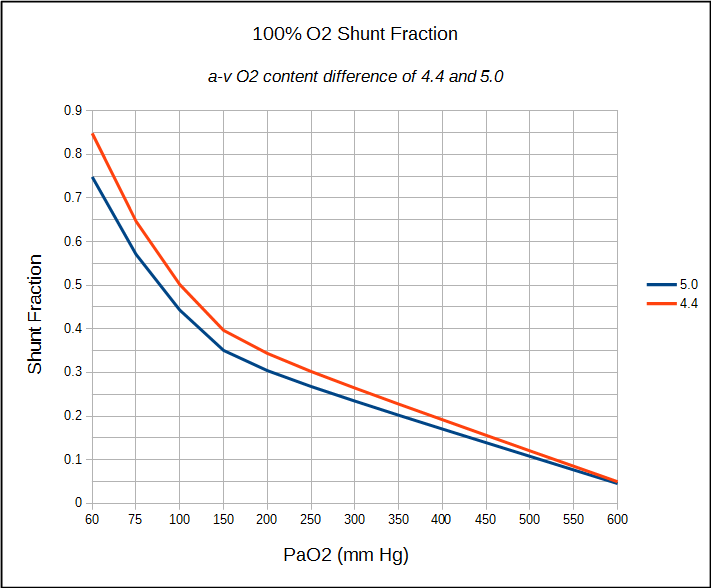
I limiti dei calcoli della frazione di shunt hanno a che fare in parte con alcune delle ipotesi sui valori normali e in parte con l’accuratezza delle misurazioni dei gas ematici. L’equazione dell’aria alveolare, ad esempio, presuppone che la razione di scambio respiratorio (RER) sia 0,8, ma l’unico modo per essere sicuri è misurare effettivamente VO2 e VCO2. A rigor di termini, un RER diverso da 0.8 probabilmente non farà una differenza significativa nel PAO2 calcolato, Sc’O2 e Cc’O2, ma è ancora un’ipotesi. L’utilizzo di una differenza di contenuto O2 a-v di 4.4 a 5.0 d’altra parte, è un’ipotesi molto più ampia. È giustificato in una certa misura dal fatto che il test 100% O2 viene solitamente effettuato a riposo e questi sono valori ragionevoli per un individuo a riposo, ma ancora una volta, è un’ipotesi.
Molto più preoccupanti sono le limitazioni nella misurazione accurata di PaO2 e SaO2, in particolare a FiO2 superiori. Due diversi studi hanno dimostrato che il tipo di siringa utilizzata per ottenere un ABG (vetro contro plastica) e come è stato conservato (su ghiaccio o a temperatura ambiente) ha fatto una differenza significativa nella frazione di shunt calcolata anche quando i campioni ABG sono stati analizzati rapidamente. Quando c’era un’attesa più lunga prima dell’analisi, l’errore in PaO2 poteva causare che la frazione di shunt calcolata fosse due volte più grande di quanto fosse realmente. Il motivo per cui ciò accade è in parte dovuto alla diffusione attraverso le siringhe di plastica e in parte al continuo metabolismo all’interno di un campione di sangue quando mantenuto a temperatura ambiente. La minima quantità di cambiamento è stata osservata quando le siringhe di vetro sono rimaste sul ghiaccio.
È interessante notare che uno studio simile con campioni ABG prelevati al normale FiO2 (PO2 ≈ 100) ha mostrato l’effetto opposto. Il PO2 misurato tendeva ad aumentare, di nuovo più in siringhe di plastica che in vetro, e di nuovo questo probabilmente a causa della diffusione. È interessante notare che PO2 è caduto in siringhe di vetro tenute sul ghiaccio e gli autori, Knowles et al, sottolineano che la solubilità di O2 aumenta con la caduta della temperatura e che con più O2 in soluzione PO2 può diminuire.
Infine, gli analizzatori di gas nel sangue vengono solitamente calibrati utilizzando concentrazioni di gas nel normale intervallo fisiologico. Qualsiasi campione di sangue arterioso con PO2 superiore a 200 mm Hg è ben al di fuori di questo intervallo e sono preoccupato per il tipo di barra di errore che esiste per PO2 che sono ancora più alti. Pretto et al hanno usato il sangue tonometro con 95% O2 e 5% CO2 ma è interessante notare che non hanno riportato il PO2 misurato ma solo il cambiamento di PO2 nel tempo. Smeenk et al hanno ottenuto campioni di sangue da individui sottoposti al test di ossigeno 100% come valutazione pre-operatoria per la chirurgia di bypass coronarico e la media PO2 dei loro campioni gold standard (siringa di vetro, ghiacciata, ritardo di 5 minuti) era 590 mm Hg. Questo è un gradiente A-a di circa 80 mm Hg e potrebbe essere appropriato, ma significa anche che la frazione anatomica media dello shunt era del 10% e Cotes et al indica che lo shunt anatomico normale per individui nella stessa fascia di età è di circa il 4%.
Il test della frazione di shunt non viene comunemente eseguito nei laboratori di funzionalità polmonare. I veri shunt anatomici sono relativamente rari e il paziente più appropriato per il test della frazione di shunt 100% O2 sarebbe uno con un SaO2 ridotto a riposo che non migliora significativamente con O2 supplementare.
La frazione shunt fisiologica potrebbe essere considerata il rovescio di Vd / Vt. Le disomogeneità di perfusione esistono tanto quanto le disomogeneità di ventilazione, ma ciò può essere trascurato perché i test di funzionalità polmonare sono orientati molto più attorno al lato di ventilazione della respirazione rispetto al lato di perfusione. Le disomogeneità di ventilazione e perfusione sono caratteristiche fondamentali di molte malattie polmonari. Per questo motivo la frazione di shunt e le differenze tra le sue componenti fisiologiche e anatomiche devono essere parte dell’educazione di tutti i tecnologi polmonari. Come Vd / Vt, tuttavia, ci sono anche limitazioni all’accuratezza del calcolo della frazione di shunt sia da ipotesi che possono o non possono essere ragionevoli, sia dall’accuratezza della misurazione di PO2 e SO2.
Aboab J, Louis B, Jonson B, Brochard L. Relazione tra PaO2/FiO2 e FiO2: una descrizione matematica. Capitolo in Fisiologia applicata in Medicina Intensiva, Pinsky MR, Brochard L, Mancebo JM editori. Springer – Verlag Heidelberg, 2006.
Conrad SA, Kinasewitz GT, George RB. Test di funzionalità polmonare. Principi e prassi. Churchill Livingston Publishing, 1984.
Cotes JE, Chinn DJ, Miller MR. Funzione polmonare, 6a edizione. Blackwell Publishing, 2006.
Knowles TP, Mullin RA, Hunter JA, Douce FH. Effetti del materiale della siringa, tempo e temperatura di conservazione del campione sui gas ematici e saturazione di ossigeno nei campioni di sangue umano arterializzato. Cura Respir 2006; 51 (7): 732-736.
Pretto JJ, Rochford PD. Effetti del tempo di conservazione del campione, della temperatura e del tipo di siringa sulle tensioni emogas in campioni con alte pressioni di ossigeno. Thorax 1994; 49: 610-612.
Smeenk FWJM, Janssen JDJ, Arends BJ, Harff GA, van den Bosch JA, Schonberger JPAM, Postmus PE. Effetti di quattro diversi metodi sul campionamento del sangue arterioso e sul tempo di conservazione sulle tensioni dei gas e sul calcolo dello shunt nel test dell’ossigeno al 100%. Eur Respir J 1997; 10: 910-913.

PFT Blog di Richard Johnston è rilasciato sotto licenza Creative Commons Attribution-NonCommercial 4.0 International License