 |
 |
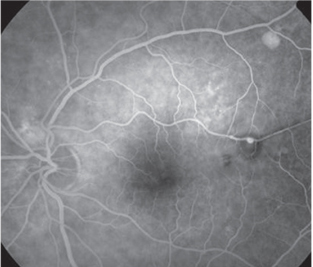
| 4. Angiografia por fluoresceína que ilustra uma retina macroaneurisma arterial (RAM), resultante de hipertensão . A pressão arterial não controlada pode aumentar o risco de acidente vascular cerebral quatro a seis vezes. |
5. No estudo epidemiológico de Wisconsin em Retinopatia Diabética , o risco de acidente vascular cerebral foi considerado seis vezes superior em doentes com retinopatia diabética proliferativa .26 |
hipertensão
a pressão arterial elevada pode aumentar o risco de acidente vascular cerebral através da aterosclerose dos vasos ao longo do tempo, o que pode levar ao bloqueio de pequenos vasos no cérebro e isquemia.
a hipertensão também pode enfraquecer os vasos sanguíneos e causar um aneurisma, que pode perturbar o fluxo sanguíneo. No olho, as alterações microvasculares precoces da hipertensão, tais como estreitamento arteriolar, picadas arteriais e opacificação da artéria, têm demonstrado aumentar o risco de acidente vascular cerebral. No estudo Atherosclerose Risk in Communities (ARIC), o tráfico de artérias e o estreitamento de artérias mostraram aumentar as probabilidades de enfarte subclínico definido por IRM por quase duas vezes.17
à medida que a gravidade da hipertensão aumenta, pode haver um maior colapso da barreira da retina sanguínea e Achados “moderados”, tais como hemorragias em forma de chama, manchas de algodão e exsudados. Similarmente, manchas de algodão-lã e hemorragias têm sido mostrados para aumentar o risco relativo de acidente vascular cerebral duas a três vezes em comparação com indivíduos sem estes achados retinianos.Pode ocorrer Retinopatia Hipertensiva “grave” quando a pressão arterial elevada provoca um aumento da pressão intracraniana e inchaço do nervo óptico. Hipertensão grave também pode levar a um enfarte de segmentos do coriocapillaris. As estrias de Siegrist referem-se à hiperplasia RPE linear sobre artérias coroidais infra-censuradas, e as manchas Elschnig são um sinal de coriocapilares não perfurados. A hipertensão não controlada tem demonstrado aumentar o risco de acidente vascular cerebral quatro a seis vezes, por isso este é um outro grupo que precisamos educar (Figura 4).
a hipertensão também pode levar a macroaneurismas da retina-arterial. A pressão arterial elevada pode fazer com que as artérias do revestimento do músculo liso sejam substituídas por colagénio, tornando a parede arterial menos elástica e mais susceptível à formação de aneurisma. Isto é tipicamente encontrado em pacientes mais velhos do sexo feminino e está associado com a pressão arterial elevada em até 79% dos casos.19
a Diabetes
a Diabetes aumenta o risco de acidente vascular cerebral, inibindo o fluxo sanguíneo e fomentando isquemia. No olho, a retinopatia diabética é frequentemente detectada em indivíduos com açúcar no sangue mal controlado ou que tiveram a doença há mais de 10 anos. O estudo ARIC concluiu que o risco de acidente vascular cerebral isquémico foi duas a três vezes superior em indivíduos com retinopatia diabética não proliferativa vs. indivíduos sem retinopatia diabética.Além disso, o nível de retinopatia diabética também parecia estar correlacionado com o risco de acidente vascular cerebral. Dos 1305 indivíduos do estudo que não tinham retinopatia diabética, apenas 3,9% sofreram um acidente vascular cerebral isquémico. Em contraste, 9.6% dos indivíduos com retinopatia diabética ligeira a moderada e 11, 4% dos indivíduos com retinopatia diabética grave continuaram a sofrer um acidente vascular cerebral.20
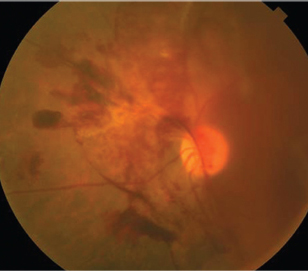
os diabéticos com retinopatia diabética proliferativa (PDR) não estão apenas em risco de devastar sequelas oculares se não forem adequadamente tratados, estão também em risco aumentado de acidente vascular cerebral. O estudo epidemiológico de Wisconsin na retinopatia diabética descobriu que o risco do acidente vascular cerebral foi seis vezes superior em doentes com DP, e o risco de mortalidade do acidente vascular cerebral foi duplo comparado com doentes sem DP (Figura 5).21,22
retinopatia diabética assimétrica é encontrada em aproximadamente 5% a 10% dos doentes diabéticos e também pode ser um sinal de doença carótida e aumento do risco de acidente vascular cerebral.23,24 em estudos anteriores,” assimetria ” foi definida como PDR em um olho sem retinopatia no outro olho, ou como uma diferença de dois a três graus entre os olhos. A literatura tem sido um pouco inconsistente. No estudo seminal sobre este tema, Andrew Gay, MD, e Arthur Rosenbaum, MD, descobriram que na maioria de seus sujeitos, estenose carótida grave foi encontrada ipsilateral para o olho com menos retinopatia.Eles teorizaram que a doença carótida retarda a progressão da retinopatia no olho ipsilateral ou acelera-a no olho contralateral.25
desde então, dois estudos significativos descobriram que a ligação não é assim tão definitiva. O Grupo Duker descobriu que era “50/50” se o olho ipsilateral ou contralateral com PDR tinha estenose carótida mais grave.23 eles argumentaram que a técnica usada no estudo Gay, oftalmodinamometria, não era evidência direta de estenose carótida.Os seus resultados foram apoiados por outro estudo do Japão, que propôs que a síndrome isquêmica ocular pode ser aditiva à retinopatia diabética e que a PDR é mais provável de estar do mesmo lado que a estenose carótida em casos de retinopatia assimétrica.26
 Caso-a-Caso,
Caso-a-Caso,
Enquanto manifestações oculares da doença carotídea (TMVL, VSR, OIS, retina embolia) tem uma clara ligação com o futuro aumento do risco de avc e garante a educação do paciente em quase todos os casos, a necessidade de educar os pacientes com microvascular sinais (diabética e retinopatia hipertensiva) pode não ser tão claro para alguns profissionais. Apesar de ter sido demonstrado que o retinopatia diabética da veia arterial e a retinopatia diabética não proliferativa ligeira aumentam o risco de AVC no futuro em certos estudos, se a pressão arterial e/ou os açúcares sanguíneos estiverem bem controlados, algumas ODs podem não se sentir compelidas a educar o seu doente relativamente ao AVC. Em vez disso, podem optar por educar o doente sobre o açúcar no sangue e/ou controlo da pressão arterial, o que é provavelmente adequado para doentes de baixo risco.
em última análise, a necessidade de educar os nossos doentes sobre o risco de acidente vascular cerebral e os sinais de acidente vascular cerebral deve ser tomada paciente a paciente e depende da personalidade do doente, bem como do conforto do médico. Pacientes mais velhos com múltiplas Vasculopatias que não estão em conformidade com os seus medicamentos são provavelmente melhores candidatos para a educação em comparação com indivíduos relativamente mais jovens e mais saudáveis que estão mais em conformidade com os seus tratamentos.
em geral, o papel do optometrista de cuidados primários pode ser fundamental na detecção de acidentes vasculares cerebrais atuais, bem como na prevenção de futuros incidentes. Com a maioria dos pacientes em risco mal instruídos sobre os sinais de acidente vascular cerebral, bem como a necessidade de cuidados urgentes quando ocorre, podemos ajudar nossos pacientes a reconhecer estes sinais e a agir adequadamente.
Dr. Chu pratica no Salisbury VA Medical Center em Salisbury, NC.
1. Rosamond W, Flegal K, Furie K, et al. Heart disease and stroke statistics-2008 update: a report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulacao. 2008 Jan 29;117(4):E25-2146.
2. Mosley I, Nicol M, Donnan G, et al. Sintomas de AVC e a decisão de chamar uma ambulância. Curso. 2007 Fev;38 (2): 361-6.
3. Mikulík R, Bunt l, Hrdlicka D, et al. A ligar para o 112 em resposta ao acidente vascular cerebral, um estudo nacional a avaliar o comportamento individual definitivo. Curso. 2008 Jun; 39(6):1844-9.
4. Bull da, Fante RG, Hunter GC, et al. Correlação dos achados oftálmicos com estenose da artéria carótida. J Cardiovasc Surg (Torino). 1992 Jul-Ago; 33 (4): 401-6.
5. Lawrence PF, Oderich GS. Achados oftalmológicos como preditores da doença da artéria carótida. Vasc Endovascular Surg. 2002 Nov-Dec; 36 (6):415-24.
6. McCullough HK, Reinert CG, Hynan LS, et al. Achados oculares como predictores da doença oclusiva da artéria carótida: a imagem da carótida é justificada? J Vasc Surg 2004 Ago; 40 (2):279-86.
7. Klijn C, Kappelle LJ, van Schooneveld MJ, et al. Retinopatia venosa na oclusão da artéria carótida sintomática: prevalência, causa e resultado. Curso. 2002 Mar; 33 (3):695-701.
8. Sivalingam a, Brown GC, Magargal LE, Menduke H. A síndrome isquêmica ocular. II. mortalidade e morbilidade sistémica. Int Ophthalmol. 1989 May; 13(3): 187-91.
9. Atebara N, Brown GC. Capítulo 12: síndrome isquêmica Ocular. Em: A oftalmologia clínica do Duane . Vol 3. Philadelphia: Lippincott Williams and Wilkins Publishers; 2006.
10. Brown GC, Magargal LE. Síndrome isquémica ocular. Características angiográficas clínicas, fluoresceína e carótidas. Int Ophthalmol. 1988 Fev;11 (4): 239-51.
11. Hayreh SS, Podhajsky P, Zimmerman MB. Oclusão da artéria retina: anomalias sistémicas e oftálmicas associadas. Oftalmologia. 2009 Out; 116 (10):1928-36.
12. Klein R, Klein BE, Jensen SC, et al. Embolia da retina e AVC: estudo do olho da Barragem do castor. Arch Ofthalmol. 1999 ago; 117 (8):1063-8.
13. Arruga J, Sanders MD. Resultados oftalmológicos em 70 doentes com evidência de embolia da retina. Oftalmologia.1982 dez; 89 (12): 1336-47.
14. Hollenhorst RW. Estado Vascular dos doentes com embolia de colesterol na retina. Am J Ophthalmol. 1966 May; 61(5 Pt 2):1159-65.
15. Wang JJ, Cugati S, Knudtson MD, et al. Embolia arteriolar da retina e mortalidade a longo prazo: análise de dados agrupados de duas populações mais velhas. Curso. 2006 Jul; 37(7):1833-6.
16. Chang YS, Jan RL, Weng SF, et al. Oclusão arterial na retina e o risco de acidente vascular cerebral de 3 anos em Taiwan: um estudo nacional baseado na população. Am J Ophthalmol. 2012 Out;154 (4):645-52.
17. Cooper LS, Wong TY, Klein R, et al. Anomalias microvasculares da retina e enfarte cerebral subclínico definido por IRM: o risco de aterosclerose no estudo das Comunidades. Curso. 2006 Jan; 37(1):82-6.
18. Wong TY, Klein R, couper DJ, et al. Anomalias microvasculares da retina e acidente vascular cerebral: o risco de aterosclerose no estudo das Comunidades. Lanceta. 2001 Oct 6; 358 (9288):1134-40.
19. Panton RW, Goldberg MF, Farber MD. Macroaneurismas arteriais da retina: factores de risco e História natural. Br J Ophthalmol. 1990 Out; 74 (10): 595-600.
20. Cheung N, Rogers S, couper DJ, et al. A retinopatia diabética é um factor de risco independente para acidente vascular cerebral isquémico? Curso. 2007 Fev;38(2):398-401.
21. Klein R, Klein BE, Moss SE. Epidemiologia da retinopatia diabética proliferativa. Cuidados Com A Diabetes. 1992 dez;15 (12): 1875-91.
22. Klein R, Klein BE, Moss SE, Cruickshanks KJ. Associação de doença ocular e mortalidade numa população diabética. Arch Ofthalmol. 1999 Nov;117 (11): 1487-95.
23. Duker JS, Brown CG, Bosley TM, et al. Retinopatia diabética proliferativa assimétrica e doença da artéria carótida. Oftalmologia. 1990 Jul; 97 (7):869-74.
24. Valone JA Jr, McMeel JW, Franks EP. Retinopatia diabética proliferativa unilateral. II. Curso Clínico. Arch Ofthalmol.1981 ago; 99 (8): 1357-61.
25. Gay AJ, Rosenbaum AL. Pressão arterial na retina na retinopatia diabética assimétrica. Arch Ofthalmol. 1966 Jun; 75(6):758-62.
26. Dogru m, Inoue m, Nakamura M, Yamamoto M. modificando fatores relacionados à retinopatia diabética assimétrica. Olho (Lond). 1998; 12(Pt 6):929-33.
27. Dennis M, Bamford J, Sandercock P, Warlow C. Prognóstico de acidente isquémico transitório no projecto de acidente vascular cerebral Comunitário de Oxfordshire. Curso. 1990 Jun; 21 (6): 848-53.
28. Rothwell PM, Giles MF, Chandratheva A, et al. Efeito do tratamento urgente de acidente isquémico transitório e acidente vascular cerebral menor no acidente vascular cerebral recorrente precoce (estudo expresso): uma comparação sequencial prospectiva baseada na população. Lanceta. 2007 out 20; 370 (9596):1432-42.
29. Johnston SC, Fayad PB, Gorelick PB, et al. Prevalência e conhecimento de acidente isquêmico transitório entre nós adultos. Neurologia. 2003 May 13; 60(9):1429-34.
30. Giles MF, Flossman e, ROTWELL PM. Comportamento do doente imediatamente após acidente isquémico transitório de acordo com as características clínicas, percepção do acontecimento e risco previsto de acidente vascular cerebral. Curso. 2006 May; 37(5):1254-60.
31. Rotwell PM, Giles MF, Flossmann E, et al. Uma pontuação simples (ABCD) para identificar indivíduos com alto risco precoce de acidente vascular cerebral após acidente isquémico transitório. Lanceta. 2005 Jul 2-8; 366 (9479): 29-36.
32. Tsivgoulis G, Spengos K, Manta P, et al. Validation of the ABCD score in identifying individuals at high early risk of stroke after transient ischemic attack: a hospital-based case series study. Curso. 2006 Dec; 37 (12):2892-7.
33. Tsivgoulis G, Stamboulis E, Sharma VK, et al. Validação externa multicêntrica da pontuação ABCD2 na triagem de doentes AIA. Neurologia. 2010 Abr 27; 74(17):1351-7.
34. Johnston SC, Rothwell PM, Nguyen-Huynh MN, et al. Validação e aperfeiçoamento das Pontuações para prever o risco muito precoce de acidente vascular cerebral após acidente isquémico transitório. Lanceta. 2007 Jan 27; 369 (9558): 283-92.
35. Chandratheva A, Geraghty OC, Luengo-Fernandez R, et al. A pontuação ABCD2 prevê a gravidade e não o risco de acontecimentos recorrentes precoces após um acidente isquémico transitório. Curso. 2010 May; 41 (5):851-6.