Matthew C.Weed,MD;Gina M.Rogers,MD;Anna S.Kitzmann,MD;Kenneth M.Goins,MD;Michael D.Wagoner,MD,PhD
June24,2013
微生物角膜炎(Mk)は、眼の罹患率(1-3)の重要な原因である。 眼表面疾患および以前の眼手術は、長い間、この視力を脅かす障害(の開発のための主要な危険因子として同定されている1,2)。 1970年代の屈折異常の美容治療のためのモダリティとしてのデイリーウェアソフトコンタクトレンズ(DWSCLs)の導入と1980年代の眼表面疾患の治療管理のための拡張摩耗ソフトコンタクトレンズ(EWSCLs)の導入は、MKの症例の危険因子としてのコンタクトレンズ摩耗の相対的な寄与を増加させた。 日常的な屈折異常の補正のための便利な方法としてのEWSCLsの採用とますます普及した一晩使用(または誤用)は、この状態(2-9)に素因がない目のMKの症例の劇的な増加と関連している。
1989年までに、MKの年間発生率は、化粧品目的でEWSCLsを使用した10,000人あたり20.9例と推定され、DWSCLsを使用した10,000人あたり4.1例と推定された(4)。 ソフトコンタクトレンズ(SCL)関連のMKの相対リスクは、一晩の摩耗の程度に漸増的に関連しており、同じレンズ(の毎日の使用と比較した場合、限り15倍 DWSCLsでは、一晩の使用の週に一晩として少しでもMK(5,6)の開発のための6.5倍から9.0倍のリスク増加と関連することが示されています。 シリコーンハイドロゲルコンタクトレンズは、EWSCLSよりもMKのリスクが低いことを期待して導入されましたが、この希望は実現されていません(7,8)、推定ハイドロゲルコンタクトレンズを持つ4人あたり10,000ケースと比較して、EWSCLsを持つ19.5人あたり10,000ケース(8)。
様々な細菌性および真菌性病原体がSCL関連のMKを引き起こす可能性があるが、ほとんどの症例は緑膿菌によって引き起こされる(9)。 このグラム陰性生物によって引き起こされる細菌性角膜炎は、他のほとんどの一般的な細菌性病原体(1-3、7-9)によって引き起こされるものよりも 主観的には、患者は、眼痛、発赤、裂傷、光恐怖症、および視力障害の突然の発症および急速な進行を報告する。 検査では、典型的な臨床的特徴は、角膜上皮欠損および間質浸潤であり、これはしばしば”リング”構成を前提とする(図1)。 浸潤は間質壊死および進行性の薄化および/または穿孔と関連している可能性がある。 活動的な微生物プロセスに隣接する角膜の非関与領域、ならびに炎症性内皮プラークおよび/またはhypopyonには、病理学的ではないが、特徴的な”粉砕ガラス”の外観
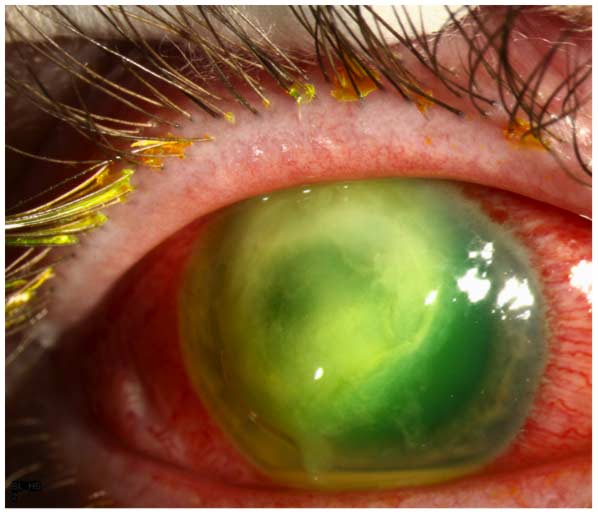
図1. シュードモナス角膜炎 リング状の間質浸潤に関連する大きな上皮欠損があり、これは間質壊死のために外観が”スーピー”である。 角膜の非関与領域は、特徴的な”粉砕ガラス”の外観を有する。 小さなhypopyonが存在します。
シュードモナス角膜炎は、アミノグリコシド(例えば、トブラマイシン)、セファロスポリン(例えば、セフタジジム)、合成ペニシリン(例えば、カルベニシリン)を含むフルオロキノロンまたは強化されたグラム陰性抗生物質による集中的な局所抗生物質療法で治療される。 微生物学的応答は、通常、間質浸潤の成長の安定化およびさらなる間質壊死の停止および24〜48時間以内の間伐を伴って、急速である。 議論の余地がありますが、多くの開業医(私たちのグループを含む)は、制御されていない炎症に関連する罹患率を減少させ、永久的な間質瘢痕化を減少させるために、正の抗菌反応が文書化された後に、局所コルチコステロイドを慎重に導入する2,3)。 少なくとも一つのレトロスペクティブ研究は、臨床経過を短縮し、視覚損失を低減する上で局所ステロイドの有効性を実証しています(2),一つの前向き研究は、統計的に良好な応答を実証していないのに対し(3). 有害なステロイド合併症は、いずれの研究(2,3)で発生しませんでした。 まれに行われる治療的角膜形成術は、通常、進行した間質壊死を呈し、大きなdescemetoceleおよび/または率直な穿孔を伴う間伐を示す眼にのみ必要とされる。
シュードモナス関連MKは、微生物感染の最適な管理と迅速な根絶にもかかわらず、永久的な中心角膜瘢痕および/または不規則な乱視および視覚損失と関連している可能性がある(1-3,7-9)。 悪い視覚予想と関連付けられる要因はより古い忍耐強い年齢、深い間質介入および前の項目ステロイドの使用を含んでいます。 間質瘢痕化のために視覚的リハビリテーションが必要な場合、貫通角膜形成術または深部前方層状角膜形成術が選択される手順である。 表在性角膜瘢痕によって引き起こされる視力障害は、光療法角膜切除術(PTK)で改善することができる。 視軸内のpost-infectiousかpost-PTKの不規則性に帰因する乱視は堅いガス透過性の堅いコンタクトレンズと管理することができる。
コンタクトレンズ装用者におけるMKの症例の大部分はシュードモナスによるものであり、この特定の感染は予後を悪化させるため、私たちは当施設での転帰を調査することにしました。 本研究の目的は,以前に正常な視力を有し,コンタクトレンズ摩耗を除いてMKの危険因子がない眼に発生するシュードモナス角膜炎の症例における視力喪失の頻度と程度を決定することであった。
患者と方法
Institutional Review Boardから承認を得た後、アイオワ大学病院と診療所(UIHC)July1,2006,June30,2011でシュードモナス角膜炎の微生物学的に確認された診断を受けた患者
眼は、角膜感染の発症時のコンタクトレンズ使用歴、提示時の角膜中央6mmの関与、および6ヶ月以上のフォローアップの基準を満たしている場合、統計分析に含まれていた。 感染前の最善矯正視力(BCVA)が20/20未満であり、前セグメント手術、眼表面障害の治療、または局所眼薬の使用の既往があった場合、眼は統計分析から除外された。
主なアウトカム測定値は、最新のフォローアップ訪問時およびすべての外科的介入後に測定された最終的な視覚的アウトカムであった。 軽度の視覚損失は、20/25と20/40の間にあった最終的なBCVAとして定義された;中程度の視覚損失は、20/50と20/200の間の最終的なBCVAとして定義された;重度の視覚損失は、20/200よりも悪かった最終的なBCVAとして定義された。
データは、各チャートから抽出され、Microsoft Excel2008for Mac、バージョン12.3.2スプレッドシート(Microsoft、Redmond、WA)で分析されました。 カテゴリ変数の比較には,Fisher完全検定を使用した。 視力の結果の違いの比較分析は、Snellen視力測定値をlogMAR値に変換することによって行われました。 統計的比較を、Statistical Product and Service Solutions(SPSS)1 7 0ソフトウェア(Spss,Chicago,IL)と行った。 0.05以下のPvalueは、統計的に有意であると考えられました。
結果
29眼(28人)の合計は、2006年7月1日から2011年6月30日まで、シュードモナス角膜炎のためにUIHCの眼科で治療されました。 これらのうち、8つの目(8人の患者)は包含の規準を満たしました。 これには6人の男性と2人の女性が含まれ、平均年齢は35.5歳(範囲、19-69歳)であった。 提示の時に、8人の患者すべて(100.0%)は臨時か規則的な夜通しの摩耗のEWSCLsを、使用していました。
最初の提示
最初の提示では、視力の中央値は手の動き(範囲、20/60から光の知覚)でした。 唯一の1眼(12.5%)は、20/200よりも優れていたスネレンの視力を持っていました。 間質浸潤の平均最大直径は4.0mm(範囲、1.5-6.0mm)であった。 平均最小値は3.6mm(範囲、1.5-5.5mm)であった。 初期の深さは50%未満で4眼(50.0%)、90%以上で2眼(25.0%)であると推定された。 Hypopyonは6目(75.0%)に存在していた。
治療
グラム陰性抗生物質による治療は7眼(87.5%)、単独療法は1眼(12.5%)であった。 使用されたグラム陰性抗生物質には、フルオロキノロン(7眼)、強化トブラマイシン(7眼)、強化セフタジジム(2眼)が含まれていた。
局所コルチコステロイドは、術後最初の月に7眼(87.5%)に導入され、最初の週(3日目から7日目)に開始された4眼を含む。 局所ステロイドの使用は、進行性の間伐および/または穿孔または眼圧の上昇のいずれの症例とも関連していなかった。
微生物学的解決を達成するために治療的角膜形成術を必要としない眼。 光学貫通角膜形成術は、最初のプレゼンテーションから3ヶ月(範囲、4.8-13.5ヶ月)の平均間隔の後に感染後の瘢痕化と目で行われました。 後房眼内レンズ(IOL)移植との同時超音波乳化は、2眼で行われました。
すべての8眼(100.0%)は、医学的治療でMKの解像度を達成しました(図2)。 8.7ヶ月(範囲、6.0-13.5ヶ月)の平均フォローアップの後、BCVAの中央値は20/50(範囲、手の動きへの20/20)であった(図2)。 三つ目(37.5%)は、リハビリ外科的介入を受ける前に重度の視力喪失(20/200よりも悪いと定義される)を経験した。 浸潤の初期サイズまたは深さ,hypopyonの有無,ステロイド外用療法の開始時期と治療終了後の視覚的転帰との間に統計的に有意な相関は認められなかった。
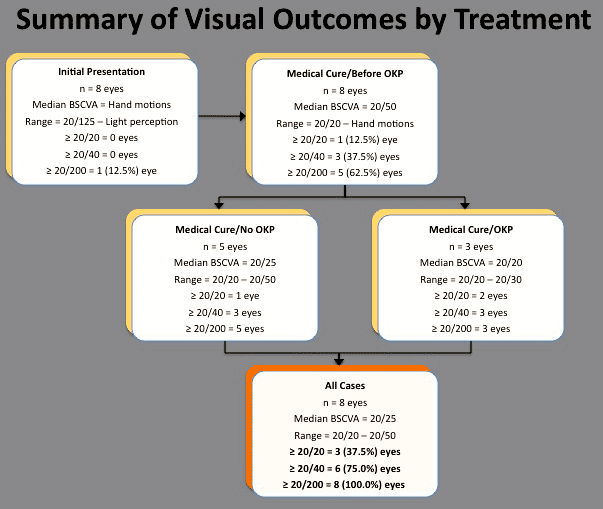
図2。 コンタクトレンズ関連のシュードモナス角膜炎およびそれに続く外科介在のための最初の治療上の介在対視覚結果。
重度の視覚喪失を有する3眼を光学貫通角膜形成術で治療した。 43.2ヶ月(範囲、30.0-59.2ヶ月)の平均フォローアップ期間の後、移植片は20/20 2眼と20/30 1眼の最終的なBCVAで、明確なままでした。 軽度または中等度の視覚喪失を有する4眼は、さらなる外科的リハビリテーションを受けなかった。
外科的介入を含め、最終的な中央値BCVAは20/25(範囲、20/20〜20/50)であった。 五眼(62.5%)は、軽度(n=3;BCVA=20/25,20/25,20/30)または中等度(n=2;BCVA=20/50,20/50)の視覚損失を経験した。 浸潤の初期サイズまたは深さ,hypopyonの有無,ステロイド外用療法の開始時期およびすべての治療介入の完了後の視覚的転帰との間に統計的に有意な相関は認められなかった。
ディスカッション
一晩のSCL着用者あたり約2例のMKの年間発生率は、この広範な慣行によって引き起こされるMKと視覚損失のケースの許容できな 現在の研究では、以前の優れた視力とMKの開発のための他の危険因子を持つ8SCL着用者は、急性中央角膜シュードモナス感染症のために治療されました。 すべての8人の患者は、時折または定期的に一晩彼らのレンズを身に着けていたEWSCL着用者でした。 コンタクトレンズを着用していない患者またはDWSCLの間では,レトロスペクティブに分析されたいずれの患者においても,シュードモナス角膜炎の例はなかった。 幸いなことに、すべての8人の患者は、急性治療角膜形成術を必要とせずに単独で医学療法で正常に管理された。 しかし、微生物感染の解決後、7眼(87.5%)はBCVAの損失を経験していた。 これらの7つの目のうち、3つの目は20/200未満のBCVAを有していた。 その後、これらの3つの目は、移植片不全の生涯のリスクとはいえ、偶然に優れた結果と視覚リハビリテーションのためのPKPを受けました。 外科的介入は、BCVAが20/50(商業運転免許証を取得または保持する機会を妨げる機能のレベル)に中等度の損失を有する2眼またはBCVAが20/20未満であるが20/40よりも優れている2眼(パイロット免許を取得することと互換性のない機能のレベル)に対して提供または要求されなかった。 全体的に、視覚結果は最初の提示と比較される劇的な改善を表しました;但し、伝染の罹患率の多くは多分EWSCLの使用の回避によって防がれたことがで
患者と眼科医が協力して、屈折異常に対する光学リハビリテーションの好ましい方法を選択します。 この選択は彼らの専門、社会的な、および娯楽活動の文脈内の患者の視覚必要性に基づいている。 コンタクトレンズの使用はほとんどの患者のためのレンズの好まれた選択として堅いガス透過性レンズを取り替えて柔らかいレンズが眼鏡の 眼鏡や硬質ガス透過性コンタクトレンズと同じ明瞭さと品質を常に提供するとは限りませんが、SCLsは眼鏡フレームからの自由と優れた快適さの利点を提供します。 これらのレンズの夜通しの使用を引き受けることに関して”封筒を押す”決定はレンズの取り外しおよび挿入および過大評価された機能の比較的簡単な仕事の除去以外少し付加的な利点が付いている視野を脅かす複雑化の劇的に高められた危険と”目覚めたときに目覚し時計を見るために関連付けられる。”
医薬品化合物、医療機器、または外科的処置に起因する合併症の最もまれな国民の怒り、メディアの報道、および法的搾取の話題になる時代には、一晩のコ 広告やインフォマーシャルは、伝えられるところでは善意と公共の安全志向の弁護士によって彼らのために追求されている大規模な集団訴訟を通じて、”彼らが値する補償”のために出てくるために”犠牲者”を招待します。 Scheinと共同研究者(4,5)は、コンタクトレンズ関連のMKの49%から74%が一晩のSCL摩耗を排除するだけで防ぐことができると推定しています。
眼鏡装用の代替としてコンタクトレンズを選択した患者に、MKの不必要なリスクを低減するための適切な指導を提供することは、アイケア開業医の責 化粧品、娯楽、または職業上の目的のために眼鏡の摩耗に代わるものを求めるが、屈折異常の中断のない24/7中和に固執していない患者は、硬質ガス透過性ハードコンタクトレンズまたはDWSCLs(屈折異常が許せば、好ましくは毎日の使い捨て用品)のようなより安全な代替品に導かれるべきである。 理想的には、一晩使用のためのコンタクトレンズは、リスクを正当化する特定の医学的(例えば、関節炎)または機能的(例えば、戦闘ゾーンへの割り当て) 最低でも、夜通しの使用のためのコンタクトレンズの選択科目の規定は適切なインフォームドコンセントが得られ、代わりとなる永久的な解決が、屈折する外科介在のような、論議された後だけ引き受けられるべきである。
- Otri AM,Fares U,Al-Aqaba MA,et al. 視力を脅かす感染性角膜炎のプロフィール: 前向きな研究。 2012年3月にAvex Traxから発売された。 ドイ:10.1111/j.1755-3768.2012.02489.(Epubは印刷の前に)。
- Al-Shehri A,Jastaneiah S,Wagoner MD. King Khaled眼科専門医病院における細菌性角膜炎の臨床経過および転帰の変化傾向。 Int Ophthalmol2009;29:143-152.
- Sy A,Srinivasan M,Mascarenhas J,et al. 緑膿菌角膜炎:コルチコステロイド治療への転帰と応答。 Invest Ophthalmol Vis Sci2012;53:267-272.
- Schein OD,Glynn RJ,Poggio EC,et al.、および微生物角膜炎研究グループ。 毎日摩耗および延長摩耗の柔らかいコンタクトレンズのユーザー間の潰瘍性角膜炎の相対的な危険。 ケースコントロール研究。 N Eng J Med1989;321:773-778.
- Poggio EC,Glynn RJ,Schein OD,et al. 毎日の摩耗および延長摩耗の柔らかいコンタクトレンズのユーザー間の潰瘍性角膜炎の発生。 N Engl J Med1989;321:779-783.
- Stapleton F,Edwards K,Keay L,et al. 毎日の摩耗のコンタクトレンズのユーザーの適当で、厳しい微生物角膜炎のための危険率。 眼科2012;119:1516-1521.
- Schein OD,McNally JJ,Katz J,et al. 30日間のシリコーンハイドロゲルの延長摩耗のコンタクトレンズの着用者間の微生物角膜炎の発生。 眼科2005;112:2172-2179.
- Stapleton F,Keay L,Edwards K,et al. オーストラリアにおけるコンタクトレンズ関連の微生物角膜炎の発生率。 眼科2008;115:1655-1662.
- Keay L,Stapleton F,Schein O.コンタクトレンズ関連炎症および微生物角膜炎の疫学:20年の視点。 アイコンタクトレンズ2007;33:346-353.
提案された引用形式
雑草MC、ロジャースGM、キッツマンAS、Goins KM、ワゴンMD。 コンタクトレンズ関連のPseudomonasの角膜炎の後の視野の損失。 EyeRounds.org.June24,2013;から利用可能: http://www.EyeRounds.org/cases/171-pseudomonas-keratitis.htm