Matthew C. Weed, MD; Gina M. Rogers, MD; Anna S. Kitzmann, MD; Kenneth M. Goins, MD; Michael D. Wagoner, MD, PhD
június 24, 2013
mikrobiális keratitis (Mk) a szem morbiditásának fontos oka (1-3). A szemfelszíni betegséget és a korábbi szemműtétet már régóta azonosították a látást veszélyeztető rendellenesség kialakulásának fő kockázati tényezőjeként (1,2). A napi viselet lágy kontaktlencsék (DWSCLs) bevezetése a fénytörési hibák kozmetikai kezelésének módjaként az 1970-es években, a kiterjesztett viselet lágy kontaktlencsék (ewscls) a szemfelszíni betegség terápiás kezelésére az 1980-as években növelte a kontaktlencse viselésének relatív hozzájárulását, mint kockázati tényezőt az MK eseteiben. Az ewscls elfogadása és egyre népszerűbb éjszakai használata (vagy visszaélése), mint a rutin refrakciós hibák korrekciójának kényelmes módszere, drámai növekedéssel járt MK olyan szemekben, amelyek egyébként nem hajlamosak erre a feltételre (2-9).
1989-re az MK éves gyakoriságát 20,9 esetre becsülték 10 000 személyre, akik EWSCLs-t használtak kozmetikai célokra, szemben a DWSCLs-t használó 4,1 esettel 10 000 főre (4). A lágy kontaktlencsével (SCL) kapcsolatos MK relatív kockázata fokozatosan összefügg az éjszakai kopás mértékével, és akár 15-szörösére is növelhető ugyanazon lencse napi használatával összehasonlítva (5). A DWSCLs-sel akár hetente egy éjszakai használat is kimutatták, hogy az MK kialakulásának 6,5 – 9,0-szeres fokozott kockázatával jár (5,6). A szilikon-hidrogél kontaktlencséket abban a reményben vezették be, hogy az MK alacsonyabb kockázatával járnak, mint az EWSCLs; ez a remény azonban nem valósult meg (7,8), becsült éves kockázattal 25.4 eset / 10 000 személy hidrogél kontaktlencsével szemben 19,5 eset / 10 000 személy EWSCLs-sel (8).
bár számos bakteriális és gombás kórokozó okozhat SCL-rel kapcsolatos MK-t, a legtöbb esetet a Pseudomonas aeruginosa okozza (9). A gram-negatív organizmus által okozott bakteriális keratitis fulminánsabb, és rosszabb vizuális prognózissal jár, mint a legtöbb más gyakori bakteriális kórokozó (1-3,7-9). Szubjektív szempontból a beteg beszámol a szemfájdalom, a bőrpír, a könnyezés, a fotofóbia és a homályos látás hirtelen kialakulásáról és gyors előrehaladásáról. A vizsgálat során a legfontosabb klinikai jellemzők a szaruhártya epiteliális defektusa és a stromális infiltrátum, amely gyakran “gyűrű” konfigurációt feltételez (1.ábra). Az infiltrátum összefüggésben lehet stromális nekrózissal és progresszív elvékonyodással és/vagy perforációval. Gyakran jellemző, bár nem patognomonikus,” őrölt üveg ” megjelenés a szaruhártya nem érintett területein az aktív mikrobiális folyamat mellett, valamint gyulladásos endothel plakk és/vagy hipopion.
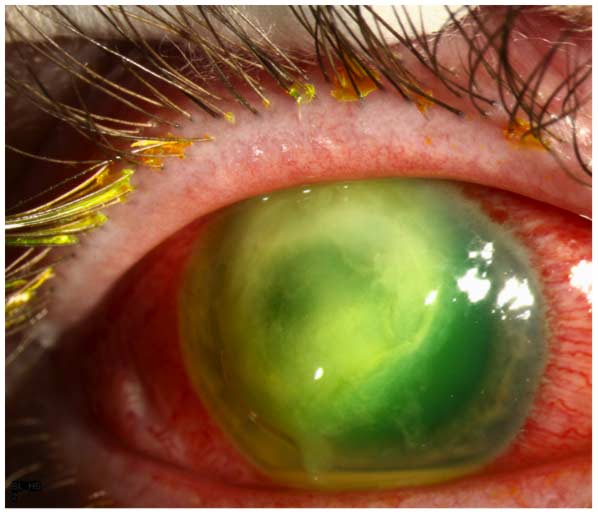
1.ábra. Pseudomonas keratitis. Van egy nagy hámhiba, amely egy gyűrűszerű stromális infiltrátumhoz kapcsolódik, amely a stromális nekrózis miatt “Leveses” megjelenésű. A szaruhártya nem érintett területeinek jellegzetes” őrölt üveg ” megjelenése van. Egy kis hypopyon van jelen.
a Pseudomonas keratitist intenzív lokális antibiotikum terápiával kezelik fluorokinolonokkal vagy dúsított Gram-negatív antibiotikumokkal, beleértve az aminoglikozidokat (pl. tobramicin), cefalosporinokat (pl. ceftazidim) és szintetikus penicillineket (pl. karbenicillin). A mikrobiológiai válasz általában gyors, a stromális infiltrátum növekedésének stabilizálódásával és a további stromális nekrózis megállításával és elvékonyodásával 24-48 órán belül. Bár ellentmondásos, sok gyakorló (beleértve a csoportunkat is) óvatosan vezet be helyi kortikoszteroidokat, miután pozitív antimikrobiális választ dokumentáltak annak érdekében, hogy csökkentsék a kontrollálatlan gyulladással járó morbiditást és csökkentsék az állandó stromális hegesedést (2,3). Legalább egy retrospektív vizsgálat igazolta a lokális szteroidok hatékonyságát a klinikai lefolyás lerövidítésében és a látásvesztés csökkentésében (2), míg egy prospektív vizsgálat nem mutatott statisztikailag kedvező választ (3). Egyik vizsgálatban sem fordultak elő nemkívánatos szteroid szövődmények (2,3). A ritkán végzett terápiás keratoplasztikára általában csak előrehaladott stromális nekrózissal és nagy descemetocele és/vagy frank perforációval rendelkező elvékonyodással rendelkező szemeknél van szükség.
a Pseudomonas-szal összefüggő MK állandó központi szaruhártya hegesedéssel és/vagy szabálytalan asztigmatizmussal és látásvesztéssel járhat a mikrobiális fertőzés optimális kezelése és azonnali felszámolása ellenére (1-3,7-9). A rossz vizuális prognózishoz kapcsolódó tényezők közé tartozik az idősebb beteg kora, a mély stromális részvétel és a korábbi helyi szteroidhasználat. Ha a stromális hegesedés miatt vizuális rehabilitációra van szükség, a behatoló keratoplasztika vagy a mély elülső lamellás keratoplasztika a választott eljárás. A szaruhártya felületes hegesedése által okozott látásromlás fototerápiás keratectomiával (PTK) javítható. A vizuális tengelyen belüli fertőzés utáni vagy PTK utáni szabálytalanságoknak tulajdonított asztigmatizmus merev gázáteresztő kemény kontaktlencsével kezelhető.
mivel a kontaktlencse viselőinél az MK esetek többsége Pseudomonas miatt következik be, és ez a specifikus fertőzés rosszabb prognózist jelent, úgy döntöttünk, hogy megvizsgáljuk az eredményeket a létesítményünkben. Jelen vizsgálat célja a látásvesztés gyakoriságának és mértékének meghatározása volt olyan Pseudomonas keratitis esetén, amely korábban normális látásélességű szemekben fordult elő, és a kontaktlencse kopásán kívül nem volt MK kockázati tényező.
betegek és módszerek
az intézményi felülvizsgálati testület jóváhagyását követően retrospektív vizsgálatot végeztek azon betegek orvosi nyilvántartásáról, akik mikrobiológiailag megerősített Pseudomonas keratitis diagnózist kaptak az Iowai Egyetem kórházaiban és klinikáiban (UIHC) július 1-jétől 2006-ig, június 30-ig, 2011.
a szemeket akkor vonták be a statisztikai elemzésbe, ha a következő kritériumok teljesültek: a szaruhártya-fertőzés kezdetekor kontaktlencsét használtak, a szaruhártya központi 6 mm-es része érintett a megjelenéskor, és több mint 6 hónapos követés. A szemeket kizárták a statisztikai elemzésből, ha a fertőzés előtti legjobb korrigált látásélesség (BCVA) kevesebb volt, mint 20/20, és ha volt korábban anamnézisben elülső szegmens műtét, szemfelszín-rendellenességek kezelése vagy bármilyen helyi szemészeti gyógyszer alkalmazása.
a fő eredménymutató a végső vizuális eredmény volt, amelyet a legutóbbi utóvizsgálaton és az összes műtéti beavatkozás után mértek. Az enyhe látásvesztést 20/25 és 20/40 közötti végső BCVA-ként határozták meg; a mérsékelt látásvesztést 20/50 és 20/200 közötti végső BCVA-ként határozták meg; a súlyos látásvesztést pedig 20/200-nál rosszabb végső BCVA-ként határozták meg.
az adatokat minden diagramból kivontuk és elemeztük a Microsoft Excel 2008 for Mac 12.3.2-es verziójú táblázatában (Microsoft, Redmond, WA). A Fisher-egzakt tesztet a kategorikus változók összehasonlítására használták. A látásélesség-eredmények különbségeinek összehasonlító elemzését a Snellen látásélesség-méréseinek logMAR-értékekké történő átalakításával végeztük. Statisztikai összehasonlításokat végeztek statisztikai termék-és Szolgáltatási megoldások (SPSS) 170 szoftverekkel (SPSS, Chicago, IL). A 0,05-nél kisebb vagy azzal egyenlő Pfalue statisztikailag szignifikánsnak tekinthető.
eredmények
összesen 29 szemet (28 beteget) kezeltek az UIHC szemészeti Osztályán Pseudomonas keratitis miatt 1.július 2006-tól 30. június 2011-ig. Ezek közül 8 szem (8 beteg) teljesítette a felvételi kritériumokat. Ebben 6 férfi és 2 nő vett részt, átlagéletkoruk 35,5 év (tartomány: 19-69 év). A bemutatás idején mind a 8 beteg (100,0%) ewscls-t használt, alkalmi vagy rendszeres éjszakai viseléssel.
kezdeti bemutatás
a kezdeti bemutatáskor a látásélesség mediánja kézmozgás volt (tartomány, 20/60 a fényérzékelésig). Csak 1 szemnek (12,5%) volt Snellen-élessége, amely jobb volt, mint 20/200. A stromális infiltrátum átlagos maximális átmérője 4,0 mm volt (tartomány: 1,5-6,0 mm). Az átlagos minimum 3,6 mm volt (tartomány, 1,5-5,5 mm). A kezdeti mélységet 50% – nál kisebbre becsülték 4 szemben (50,0%) és 90% – nál nagyobbra 2 szemben (25,0%). A hypopyon 6 szemben volt jelen (75,0%).
kezelés
két Gram-negatív antibiotikummal végzett kezelést 7 szemnek (87, 5%), monoterápiát pedig 1 szemnek (12, 5%) adtak. A Gram-negatív antibiotikumok közé tartoztak a fluorokinolonok (7 szem), a dúsított tobramicin (7 szem) és a dúsított ceftazidim (2 szem).
lokális kortikoszteroidokat vezettek be az első posztoperatív hónapban 7 szemben (87,5%), beleértve 4 szemet, amelyben az első héten (a 3.és a 7. nap között) kezdték meg a kezelést. A lokális szteroidhasználat nem járt progresszív elvékonyodással és / vagy perforációval vagy az intraokuláris nyomás emelkedésével.
egyetlen szem sem igényelt terápiás keratoplasztikát a mikrobiológiai felbontás eléréséhez. Optikai Áthatoló keratoplasztikát végeztünk 3 szemben, fertőzés utáni hegesedéssel, a kezdeti megjelenéstől számított 8,6 hónapos (tartomány, 4,8-13,5 hónap) átlagos intervallum után. Egyidejű fakoemulzifikáció a hátsó kamra intraokuláris lencséjével (IOL) a beültetést 2 szemben végeztük.
eredmények
mind a 8 szem (100,0%) elérte az MK felbontását orvosi terápiával (2.ábra). Átlagosan 8,7 hónapos követés után (tartomány: 6,0-13,5 hónap) a BCVA mediánja 20/50 volt (tartomány: 20/20 a kézmozdulatokig) (2.ábra). Három szem (37.5%) súlyos látásvesztést tapasztalt (20/200-nál rosszabb) a rehabilitációs műtét előtt beavatkozás. Nem észleltek statisztikailag szignifikáns korrelációt az infiltrátum kezdeti mérete vagy mélysége, a hypopyon jelenléte vagy hiánya, a lokális szteroid kezelés megkezdésének időzítése és az orvosi kezelés befejezését követő vizuális kimenetel között.
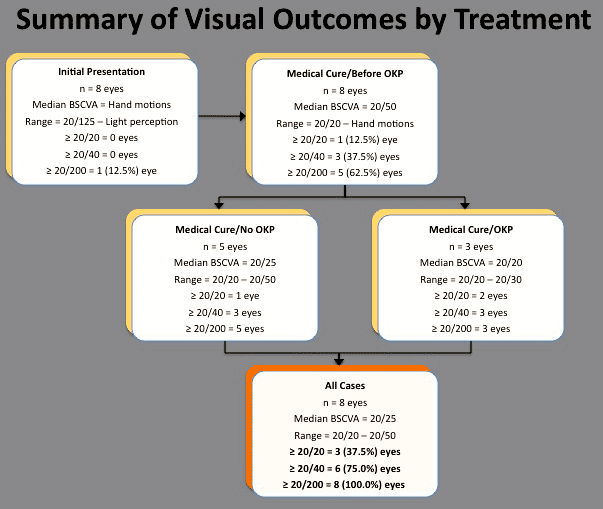
2.ábra. Vizuális eredmények vs a kontaktlencsével kapcsolatos Pseudomonas keratitis kezdeti terápiás beavatkozása és az azt követő műtéti beavatkozások.
a súlyos látásvesztéssel járó 3 szemet optikai Áthatoló keratoplasztikával kezelték. A 43,2 hónapos átlagos követési időszak (tartomány: 30,0-59,2 hónap) után a graftok tiszta maradtak, a végső BCVA 20/20 volt 2 szemben és 20/30 1 szemben. Az enyhe vagy közepes látásvesztésű 4 szem nem esett át további műtéti rehabilitáción.
a műtéti beavatkozásokat is beleértve, a végső medián BCVA 20/25 volt (tartomány, 20/20-20/50). Öt Szem (62,5%) enyhe (n = 3; BCVA = 20/25, 20/25, 20/30) vagy közepes (N = 2; BCVA = 20/50, 20/50) látásvesztést tapasztalt. Nem találtak statisztikailag szignifikáns korrelációt az infiltrátum kezdeti mérete vagy mélysége, a hypopyon jelenléte vagy hiánya, a lokális szteroid kezelés megkezdésének időzítése és az összes terápiás beavatkozás befejezését követő vizuális eredmény között.
megbeszélés
az éves előfordulási körülbelül 2 esetben MK per 1000 éjszakán SCL viselők eredményezett elfogadhatatlanul nagy számú esetben MK és látásvesztés okozta ezt a széles körben elterjedt gyakorlat. A jelenlegi vizsgálatban 8 SCL viselőt kezeltek korábban kiváló látással és az MK kialakulásának egyéb kockázati tényezőivel akut központi szaruhártya pseudomonas fertőzések. Mind a 8 beteg EWSCL viselője volt, akik egyik napról a másikra alkalmanként vagy rendszeresen viselték lencséjüket. Nem volt pseudomonas keratitis sem olyan betegeknél, akik nem viseltek kontaktlencsét, sem a DWSCL között az öt év alatt, amelyeket visszamenőlegesen elemeztek. Szerencsére mind a 8 beteget sikeresen kezelték egyedül orvosi terápiával, akut terápiás keratoplasztika nélkül. A mikrobiális fertőzés megszűnése után azonban 7 szem (87,5%) tapasztalta a BCVA elvesztését. Ebből a 7 szemből 3 szem BCVA-ja kevesebb, mint 20/200 volt. Ezt követően ez a 3 szem PKP-n esett át vizuális rehabilitáció céljából, véletlenszerűen kiváló eredményekkel, bár a graft kudarcának egész életen át tartó kockázatával. Műtéti beavatkozást nem ajánlottak fel vagy kértek a 2 szemre, amelynek mérsékelt vesztesége a BCVA 20/50-re csökkent (olyan funkciószint, amely kizárná a kereskedelmi vezetői engedély megszerzésének vagy megtartásának lehetőségét), vagy a 2 szemre, amelynek BCVA-ja kevesebb, mint 20/20, de még mindig jobb, mint 20/40 (a pilótaengedély megszerzésével összeegyeztethetetlen funkciószint). Összességében a vizuális eredmények drámai javulást jelentettek a kezdeti bemutatáshoz képest; azonban a fertőzés morbiditásának nagy része valószínűleg megelőzhető lett volna az ewscl használatának elkerülésével.
együtt dolgozva a betegek és a szemészeti szakemberek az optikai rehabilitáció preferált módszerét választják a refrakciós hiba esetén. Ez a választás a betegek vizuális igényein alapul szakmai, társadalmi és szabadidős tevékenységeik összefüggésében. A kontaktlencsék használata a szemüveg viselésének egyre népszerűbb alternatívájává vált, a lágy lencsék helyettesítik a merev gázáteresztő lencséket, mint a legtöbb beteg számára előnyben részesített lencseválasztást. Bár nem feltétlenül biztosítja mindig ugyanazt a tisztaságot és élességet, mint a szemüvegek és a merev gázáteresztő kontaktlencsék, az SCL-ek biztosítják a szemüvegkeretektől való mentesség és a kiváló kényelem előnyeit. A döntés, hogy “nyomja a borítékot” tekintetében vállalkozás éjszakai használata ezen lencsék társul drámaian megnövekedett kockázata látás-fenyegető szövődmények, kevés további előnye, kivéve megszüntetése a viszonylag egyszerű feladat a lencse eltávolítása és behelyezése és a túlértékelt képesség”, hogy az ébresztőóra ébredés után.”
egy olyan korszakban, amikor a gyógyszerészeti vegyületeknek, orvostechnikai eszközöknek vagy műtéti eljárásoknak tulajdonított legritkább szövődmények a közfelháborodás, a média és a jogi kizsákmányolás témájává válnak, meglepő, hogy az éjszakai kontaktlencse-használathoz kapcsolódó MK látást veszélyeztető eseteinek járványa nem eredményezett szigorúbb élelmiszer-és Gyógyszerügyi Hatóság (FDA) biztonsági ajánlásokat és figyelmeztetéseket, széles körű lefedettséget a legújabb “egészségügyi kockázatokról” a népszerű televíziós beszélgetős műsorokban és a szupermarketek bulvárlapjaiban, vagy a késő esti éjszakai szélroham, amely a reklámok és infomercials hívó “áldozatok”, hogy jöjjön elő a” kártérítés megérdemlik ” a nagy csoportos keresetek, amelyek üldözik a nevükben állítólag jó szándékú és a közbiztonság gondolkodású ügyvédek. Schein és munkatársai (4,5) becslése szerint a kontaktlencsével kapcsolatos MK 49-74%-a megelőzhető lenne az éjszakai SCL kopás egyszerű megszüntetésével—ez a megállapítás szigorúbb irányelveket és ajánlásokat eredményezett ezzel a gyakorlattal kapcsolatban.
továbbra is a szemészeti szakemberek felelőssége, hogy megfelelő útmutatást nyújtsanak azoknak a betegeknek, akik a kontaktlencséket választják a szemüveg viselésének alternatívájaként Az MK szükségtelen kockázatának csökkentése érdekében. Azokat a betegeket, akik kozmetikai, rekreációs vagy foglalkozási célokra keresik a szemüveg viselésének alternatíváit, de nem ragaszkodnak töréshibájuk megszakítás nélküli 24/7 semlegesítéséhez, biztonságosabb alternatívák felé kell irányítani, mint pl merev gázáteresztő kemény kontaktlencsék vagy DWSCLs (lehetőleg napi eldobható, ha a töréshiba megengedi). Ideális esetben az éjszakai használatra szánt kontaktlencséket vonakodva (vagy egyáltalán nem) kell felírni, kivéve, ha vannak olyan speciális orvosi (például ízületi gyulladás) vagy funkcionális (például harci zónába történő hozzárendelés) igények, amelyek igazolják a kockázatot. Legalább az éjszakai használatra szánt kontaktlencsék elektív felírását csak a megfelelő tájékozott beleegyezés megszerzése és az alternatív tartós megoldások, például a refraktív sebészeti beavatkozás megvitatása után szabad elvégezni.
- Otri AM, Fares U, Al-Aqaba MA, et al. A látást fenyegető fertőző keratitis profilja: egy prospektív tanulmány. Acta Ophthalmol 2012; Augusztus 3. doi: 10.1111 / j. 1755-3768.2012. 02489.x. (Epub a nyomtatás előtt).
- Al-Shehri A, Jastaneiah S, Wagoner MD. Változó tendenciák a bakteriális keratitis klinikai lefolyásában és kimenetelében a King Khaled Eye Specialist kórházban. Int Ophthalmol 2009;29:143-152.
- Sy a, Srinivasan M, Mascarenhas J, et al. Pseudomonas aeruginosa keratitis: eredmények és a kortikoszteroid kezelésre adott válasz. Invest Ophthalmol Vis Sci 2012;53:267-272.
- Schein OD, Glynn RJ, Poggio EC, et al., valamint a mikrobiális Keratitis tanulmányi csoport. A fekélyes keratitis relatív kockázata a napi viselet és a hosszabb viseletű lágy kontaktlencsék használói körében. Esettanulmány. N Eng J Med 1989; 321: 773-778.
- Poggio EC, Glynn RJ, Schein OD, et al. A fekélyes keratitis előfordulása a napi viselet és a hosszabb viseletű lágy kontaktlencsék felhasználói körében. N Engl J Med 1989; 321: 779-783.
- Stapleton F, Edwards K, Keay L és mtsai. A mérsékelt és súlyos mikrobiális keratitis kockázati tényezői a napi kontaktlencse-használóknál. Szemészet 2012;119: 1516-1521.
- Schein OD, McNally JJ, Katz J és mtsai. A mikrobiális keratitis előfordulása a 30 napos szilikon-hidrogél kiterjesztett kopású kontaktlencse viselői között. Szemészet 2005;112: 2172-2179.
- Stapleton F, Keay L, Edwards K és mtsai. A kontaktlencsével kapcsolatos mikrobiális keratitis előfordulása Ausztráliában. Szemészet 2008;115: 1655-1662.
- Keay L, Stapleton F, Schein O. a kontaktlencsével kapcsolatos gyulladás és mikrobiális keratitis epidemiológiája: 20 éves perspektíva. Szemkontaktus Lencse 2007; 33: 346-353.
javasolt idézési formátum
Weed MC, Rogers GM, Kitzmann AS, Goins KM, Wagoner MD. Látásvesztés Kontaktlencsével Kapcsolatos Pseudomonas Keratitis Után. EyeRounds.org. június 24, 2013; elérhető: http://www.EyeRounds.org/cases/171-pseudomonas-keratitis.htm