
Historie
en 27 år Gammel Kaukasisk kvinne rapporterte til kontoret raskt med en sjefsklage om smerte og synendringer i høyre øye i løpet av forrige uke. Hun forklarte at hun hadde klødd hennes høyre øye etter aggressiv rubbing når hennes sesongmessige allergi forårsaket irritasjon under en utflukt, fire uker tidligere. Hun fortalte at hun ikke søkte omsorg på tidspunktet for hendelsen og valgte å behandle det selv med over-the-counter smøremidler.
hun trodde at hennes rette virket til omtrent en uke før kontorbesøket da hun la merke til at øyet hennes var rødt, følte seg skrapete og at hennes syn » var av.»Hennes tidligere okulære og systemiske historie var unremarkable, hun var ikke kontaktlinsebruker og hun nektet allergier av noe slag.
Diagnostiske Data
hennes beste ukorrigerte inn visuelle acuities var 20/50 OD og 20/20 OS på avstand og nær uten forbedring ved pinhole. Hennes eksterne undersøkelse var normal uten tegn på afferent elevfeil. Den biomikroskopiske undersøkelsen av høyre øyes fremre segment er vist på bildet; mild natriumfluorescein hornhinnefarging overliggende et 3mm x 1mm område med mildt subepitelial og stromalt hornhinneødem med subepitheilal infiltrasjon, lokal limbal konjunktival injeksjon og sporcelle og bluss i fremre kammer, OD. Det andre øyet var normalt. Goldmann applanation tonometri målt 13mm Hg OD og 15MM Hg OS. Den utvidede fundus-undersøkelsen var normal uten bakre pol eller perifer patologi i begge øyne.
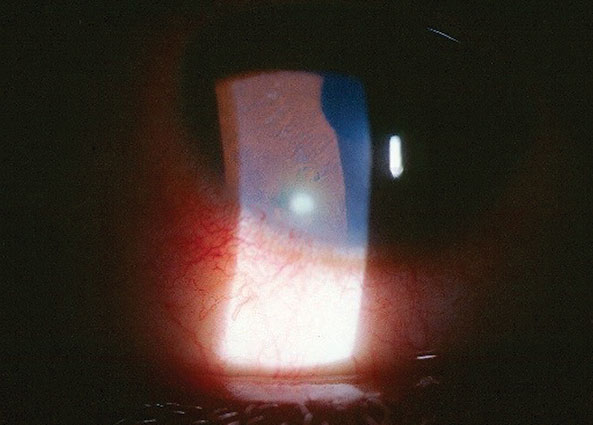
denne 27 år gamle kvinnen rapporterte smerte etter å ha skrapt hennes høyre øye.
Din Diagnose
krever saken presentert ytterligere tester, historie eller informasjon? Hvilke tiltak vil du ta for å håndtere denne pasienten? Basert på informasjonen gitt, hva ville være din diagnose? Hva er pasientens mest sannsynlige prognose?
Diskusjon
Ytterligere studier av pasientens høyre øye inkluderte detaljert måling av lesjonen, lid eversion for å utelukke follikler, papiller, pseudomembran eller fremmedlegeme, noder ble palpert, lavage ble utført for å sikre en kjemisk nøytral okulær overflate, fotodokumentasjon ble oppnådd og en 2% til 0,5% fenelephrine test ble fullført for å sikre at betennelsen var overfladisk, ikke forekommende i dypt vev (rask blanchering). Lokkene ble også inspisert for å utelukke signifikant samtidig blefaritt-eller Demodeksinfeksjon. Gitt historien ble ingen laboratorieundersøkelser ansett som nødvendige på dette tidspunktet.
diagnosen i dette problemet er marginal keratitt (MK), od sekundært til en ustyrt mekanisk hornhinne slitasje forårsaket av øye rubbing utfelt av sesongmessige allergier. Marginal keratitt er definert som en perifer hornhinnebetennelse.1-4 Det kan produseres etter kronisk eksponering med et tilstøtende antigen (sminke, kjemisk eksponering, mikrober), en kronisk mekanisk stimulus (rusk, øyelokk eller øyenvippe), indusert hypoksi (kontaktlinsrelatert) eller som en følge av vaskulitisk systemisk sykdom (engraftment syndrom-tidlig komplikasjon av hematopoietisk stamcelletransplantasjon, leukocytoklastisk vaskulitt).1-14 Pasienter med marginal keratitt (MK) kan variere fra helt asymptomatisk til alvorlig symptomatisk, avhengig av reaksjonens omfang og varighet. Når symptomene er til stede, blir de gradert som milde, moderate og alvorlige, og kan omfatte okulært ubehag (f.eks. brenning, følelse av fremmedlegeme, grittiness), fotofobi og kronisk rive.6 Synet forblir normalt upåvirket.1-7
vanligvis er bulbar conjunctival injeksjon mild til fraværende. I Fuchs ‘ variasjon kan pseudopterygium med mild hornhinneutvidelse bli notert.14 palpebral conjunctiva kan demonstrere subtil conjunctival chemosis.11-13 nøkkeldiagnostisk tegn er ett eller flere fokusområder av gråaktig, subepitelial infiltrasjon nær limbus, vanligvis plassert i den dårligere hornhinnen.1,2,11-15 stillingene der hornhinnen interagerer med nedre øyelokkmargin er spesielt vanlige steder for involvering.1,2,13 – 15 når det overliggende epitelet er kompromittert, blir defekten vanligvis sett på som en avbrutt stippling mye mindre enn infiltreringsområdet. Dette er i motsetning til mikrobiell keratitt som viser et kontinuerlig område av epiteldefekt nesten lik området for stromal infiltrat.16 Karakteristisk er det soner av upåvirket limbal hornhinne.9 i sjeldne tilfeller kan MK ledsages av andre inflammatoriske okulære sekveler, som mild fremre uveitt eller folder I Descemets membran assosiert med hornhinneødem. Blefaritt og dens varianter (seborrhic, psoriasis, akne rosacea, demodex) er viktige bidragsytere sekundært til deres effekter på lokket margin.2,11-13,17-19 Pasienter med MK har ofte en historie med annen okulær overflatesykdom, som kronisk tørr øye eller allergisk konjunktivitt. Inflammatoriske autoimmune sykdommer, inkludert Terriens marginale degenerasjon, Steven ‘S Johnson syndrom, revmatoid artritt, wegeners granulomatosus, Behç’ s sykdom og Churg-Strauss syndrom er også kjent for å produsere MK.1,2,8-13,15,16,19-21
Classic mk representerer som en lokalisert immunrespons, antas å være drevet av antigen-antistoffkomplekser som deponerer i perifer hornhinnestroma.11,20-23 Generelt er mekanismen en inflammatorisk prosess som initierer en kaskade som resulterer i tilstrømning av leukocytter og plasmamolekyler til stedet for vevskaden.1,24,25 den oppfordrende etiologien vil diktere den spesifikke cellulære responsen.15,16,25-27 Innledningsvis forblir det overliggende epitelet intakt; men da inflammatoriske celler akkumuleres for å nøytralisere den fornærmende reaksjonen, induserer kollagenolytiske enzymer frigjort fra disse cellene ikke-infeksjonell sårdannelse (infiltrere i nærvær av en overliggende hornhinnebrudd).15,28 Matrix metaloprotinase-9 (MMP-9) ser ut til å være en fremtredende aktør i initieringen av epithelial basalmembran nedbrytning som går foran hornhinnen sårdannelse.28
historisk sett er bakterielle eksotoksiner fra Stafylokokkorganismer ansett som den primære etiologien.11,13,15,20,22 mens bakteriell overvekst forbundet med kronisk blefaritt forblir en betydelig årsak TIL MK, er det klart at ikke alle tilfeller er forårsaket av mikrobiell flora.4-9 andre årsaker inkluderer systemiske autoimmune sykdommer, mekaniske hendelser og overfølsomhetsreaksjoner mot fremmede stoffer og aktuelle legemidler, inkludert fenylefrin, gentamicin, atropin, pilokarpin og dorzolamid.2,3-11,15,16,26,27 Hornhinnehypoksi og bakteriell biofilm forbundet med myk kontaktlinseslitasje representerer enda en potensiell etiologi (men i disse tilfellene har klinikere en tendens til å bruke begrepet kontaktlinseinducert perifert sår (CLPU).5
behandlingsstrategien for MK må adressere både å slukke den inflammatoriske responsen og fjerne eller kontrollere den underliggende mikrobielle, mekaniske, giftige, hypoksiske eller autoimmune etiologien.2-27 i tilfeller der mikrobiell flora er innblandet, kan aggressiv kontroll av øyelokkbakterier og okulære overflatebakterier oppnås ved bruk av topiske og orale antibiotika. Mekanisk rengjøring av øyelokkene for å myke og fjerne rusk / mikrober bør instrueres, ved hjelp av varme komprimerer og kommersielt tilgjengelige øyelokkrensere som OCuSOFT eller generisk «no-more-tears» babysjampo, to til fire ganger daglig.29 Topisk anvendelse av grønn tea tree olje og metronidazol salve bid sammen med oral ivermectin, dosert en gang og gjentatt i syv dager om nødvendig, er indikert i tilfeller av demodex angrep.30 i tilfeller av rosacea (meibomisk kjertel dysfunksjon), kan oral tetracyklin, doxycyklin eller azytromicin foreskrives.31,32 Generisk stafylokokk blefaritt kan behandles med tradisjonelle aktuelle fluorokinolon antibiotika dråper OG eller salver QID. Siden betennelse er en integrert del av enhetens histopatologi, kan dens begrensning oppnås med enten topiske antibiotika-steroid kombinasjonsdråper eller salver bid-qid eller tilsetning av en topisk steroid til det aktuelle antibiotika.2-27 topikale kortikosteroiddråper og salver inkluderer fluorometholon, prednisolonacetat, lotoprednol etabonat og difluprednat, bid-q3h, avhengig av alvorlighetsgraden av saken.2-27 siden topikale steroider kan øke intraokulært trykk( IOP), bør alle forlengede forløp inkludere iop-overvåking. I tilfeller som produserer iritis, kan cykloplegi være berettiget.
MK assosiert med overfølsomhet overfor stoffet nødvendiggjør avvikling av skadelig middel og kontrollerende betennelse som nevnt.26,27 Tilfeller AV CLPU garanterer midlertidig opphør av linseslitasje, beskytter hornhinnen med en aktuell antibiotika eller antibiotika-steroid kombinasjon, rehabiliterer okulær overflate. Slitasje kan fortsette etter en revurdering av passform, linsemateriale og desinfiseringssystem.5
Behandlingsalternativer forbundet med systemiske autoimmune sykdommer krever en lagtilnærming. Korrespondanse med systemiske spesialister som dermatologi, smittsom sykdom eller reumatologi er kritisk.6-10, 13, 15, 16 i disse tilfellene vil det klassiske topikale regimet kreve oralt eller intravenøst tilskudd som angriper den underliggende sykdomsprosessen; inkludert systemiske kortikosteroider og immunmodulerende midler.6-10
om sommeren har MK potensial til å produsere «sterile hornhinneinfiltrater» og «steril ulcerisering». MK selv er ikke en smittsom prosess. Det er en inflammatorisk respons på en lokal toksisk (kjemisk eller mikrobiell), mekanisk, hypoksisk eller systemisk inflammatorisk stimulus. Prinsippet differensialdiagnoser for MK inkluderer mikrobiell keratitt, Mooren sår, Terrien marginale degenerasjon, og perifer keratolysis (perifer ulcerøs keratitt-noen ganger referert til som hornhinnen smelting). Mikrobiell keratitt (infeksiøs hornhinnesår) er karakteristisk lokalisert sentralt eller paracentralt, består av en entall stor lesjon, er sekundær til en ensidig prosess, gir en forverret inflammatorisk respons (iritt med celle og bluss sett i fremre kammer), er svært smertefull og gir symptomer som inkluderer tåre, fotofobi og nedsatt syn. Mooren sår er en smertefull, raskt progressiv keratitt som resulterer i generalisert perifer hornhinne tynning, noen ganger fører til perforering. Terriens degenerasjon er en bilateral, smertefri, progressiv degenerasjon av den perifere hornhinnen som forekommer i innstillingen av et ellers hvitt og stille øye. Korneal skraping og kulturer I MK er generelt ikke-produktive, selv når tilstanden er forbundet med Stafylokokk blefaritt. Kulturer bør bare vurderes bare hvis tilstanden ikke forbedres innen de første 48 til 72 timers intervensjon. For å unngå potensielle komplikasjoner fra okkult sopp-eller herpesinfeksjon, foreskrives aktuelle steroider ofte under den beskyttende paraplyen til et samtidig aktuelt antibiotikum.
denne pasienten ble sykloplegert på kontoret med 1% atropin OD, slik at ingen sykloplegiske dråper ikke måtte foreskrives. De reduserte pasientens smerte til minimal på 25 minutter. Pasienten ble plassert på en aktuell fjerde generasjon fluorokinolon QID, topiske smøremidler QID, bacitracin salve HS for å minimere potensialet for tilbakevendende erosjon og instruert til å bruke orale over-the – counter analgetika som tolerert og nødvendig for eventuelle gjenværende smerter. Pasienten var planlagt for en oppfølgingsevaluering om tre dager. Gitt forbedring og stabilitet ble topisk 1% prednisolonacetat foreskrevet (tilsatt) QID, med en oppfølgingsevaluering planlagt i tre dager. Pasienten returnerte 90% forbedret. Regimet ble videreført i balansen på 10 dager og kontrollert på nytt. Ved 10-dagers revurdering, nå, ved 100% oppløsning, ble det aktuelle antibiotikumet avviklet og den aktuelle steroiden for høyre øye avsmalnet FOR Å BY på en uke med ordre om å returnere for en endelig oppfølging. Det var ingen komplikasjoner ved den endelige oppfølgingen, alle medisiner ble avbrutt og pasienten ble tømt fra omsorg. En primærhelseeksamen ble planlagt.
1. Zheng Y, Kaye AE, Boker A, et al. Marginale hornhinne vaskulære arkader. Invester Ophthalmol Vis Sci. 2013;54(12):7470-7.
2. Gupta N, Dhawan A, Beri S, d ‘ souza P. Klinisk spektrum av pediatrisk blefarokeratokonjunktivitt. J AAPOS. 2010;14(6):527-9.
3. Pereira MG, Rodrigues MA, Rodrigues SA. Øyelokk entropion. Semin Oftalmol. 2010;25(3):52-8.
4. Babu K, Maralihalli RE. Insect wing tarsal fremmedlegeme forårsaker konjunktival granulom og marginal keratitt. Indisk J Oftalmol. 2009;57(6):473-4.
5. Sweeney DF, Jalbert I, Covey M, et al. Klinisk karakterisering av hornhinneinfiltrative hendelser observert med myk kontaktlinseslitasje. Hornhinne. 2003; 22(5):435-42.
6. Li Yim JF, Agarwal PK, Fern A. Leukocytoklastisk vaskulitt presenterer som bilateral marginal keratitt. Clin Eksperiment Oftalmol. 2007;35(3):288-90.
7. Dai E, Couriel D, Kim SK. Bilateral marginal keratitt assosiert med engraftment syndrom etter hematopoietisk stamcelletransplantasjon. Hornhinne. 2007;26(6):756-8.
8. Aust R, Kruse FE, Volcker HE. Terapi ildfast marginal keratokonjunktivitt hos et barn. Wegeners granulomatose hos et barn med første manifestasjon i øyet. Ophthalmologe. 1997; 94(3):240-1.
9. Glavici M, Glavici G. Marginal keratitt I Behcets sykdom. Oftalmologia. 1997; 41(3):224-7.
10. Bawazeer AM, Jackson WB. Marginal infiltrativ ulcerativ keratitt sekundært Til Churg-Strauss syndrom: en saksrapport. Hornhinne. 2000; 19(3):402-4.
11. Jayamanne DG, Dayan M, Jenkins D, Porter R. rollen av stafylokokker superantigener i patogenesen av marginal keratitt. Øyne. 1997; 11 (Pt 5): 618-21.
12. Viswalingam M, Rauz S, Morlet N, Dart JK. Blefarokeratokonjunktivitt hos barn: diagnose og behandling. Br J Ophthalmol. 2005;89(4):400-3.
13. Robin JB, Dugel R, Robin SB. Immunologiske forstyrrelser i hornhinnen og konjunktiva. I: Kaufman HAN, Barron BA, McDonal MB, red. Hornhinnen, 2. utgave. Boston: Butterworth-Heinemann, 1998; 551-95.
14. Keenan JD, Mandel MR, Margolis TP. Perifer ulcerøs keratitt assosiert med vaskulitt manifestert asymmetrisk Som Fuchs overfladisk marginal keratitt og terrien marginal degenerasjon. Hornhinne. 2011;30(7):825-7.
15. Bouchard CS. Ikke-smittsom keratitt. I: Yanoff M, Duker JS. Oftalmologi. Mosby-Elsevier, St. Louis, MO 2009: 454-65.
16. McLeod SD. Infeksiøs keratitt. I: Yanoff M, Duker JS. Oftalmologi. Mosby-Elsevier, St. Louis, MO 2009: 466-91.
17. Sobolewska B1, Zierhut M. Okulær rosacea. Hautarzt. 2013 Juli; 64 (7): 506-8.
18. O ‘ Reilly N, Gallagher C, Reddy Katikireddy K, et al. Demodexassosierte Bacillusproteiner induserer en avvikende sårhelingsrespons i en hornhinneepitelcellelinje: mulige implikasjoner for hornhinnesårdannelse i okulær rosacea. Invester Ophthalmol Vis Sci. 2012;53(6):3250-9.
19. Bernardes TF, Bonfioli AA. Blefaritt. Semin Oftalmol. 2010;25(3):79-83.
20. Thygeson P. Marginal hornhinne infiltrerer og sår. Trans Am Acad Ophthalmol. Otolaryngol 1947; 51 (1): 198-207.
21. Bachmann B, Jacobi C, Cursiefen C. Betennelse i øyet i systemiske inflammatoriske lidelser: keratitt. Klin Monbl Augenheilkd. 2011;228(5):413-8.
22. Chignell AH, Easty DL, Chesterton JR, Thomsitt J. Marginal sårdannelse av hornhinnen. Br J Oftalmol 1970; 54 (7): 433-40.
23. Stern GA, Knapp A. iatrogen perifer hornhinnesykdom. Int Ophthalmol Clin. 1986; 26(4):77-89.
24. Pararajasegaram G. Mekanismer av uveitt. I: Yanoff M, Duker JS. Oftalmologi. Mosby-Elsevier, St. Louis, MO 2009: 1105-12.
25. Hazlett LD, Hendricks RL. Immun privilege i året 2010: immun privilege og infeksjon. Ocul Immunol Inflamm. 2010;18(4):237-43.
26. Radian AB. Erosiv marginal keratitt på grunn av pilokarpinallergi. Oftalmologia. 1999; 47(2):83-4.
27. Taguri AH, Khan MA, Sanders R. Marginal keratitt: en uvanlig form for aktuell dorzolamidallergi. Er J Oftalmol 2000; 130 (1): 120-2.
28. Fini ME, Girard MT, Matsubara M. Kollagenolytiske / gelatinolytiske enzymer i hornhinnen sårheling. Acta Ophthalmol Suppl. 1992;70(202):26-33.
29. Liu J, Sheha H, Tseng SC. Patogen rolle Av Demodexmider i blefaritt. Curr Opin Allergi Clin Immunol. 2010;10(5):505-10.
30. Czepita D, Kuź-Grygiel W, Czepita M, Grobelny A. Demodex folliculorum Og Demodex brevis som årsak til kronisk marginal blefaritt. Ann Acad Med Stetin. 2007;53(1):63-7.
31. Layton A, Thiboutot D. Nye terapier i rosacea. J Am Acad Dermatol. 2013; 69 (6 Tillegg 1): S57-65.
32. Akhyani M, Ehsani AH, Ghiasi M, Jafari AK. Sammenligning av effekten av azitromycin vs. doxycycline i behandling av rosacea: en randomisert åpen klinisk studie. Int J Dermatol. 2008;47(3):284-8.