
Storia
Una donna caucasica di 27 anni si è presentata urgentemente in ufficio con una lamentela principale di dolore e cambiamenti della vista nell’occhio destro durante la settimana precedente. Ha spiegato che aveva graffiato l’occhio destro a seguito di sfregamento aggressivo quando le sue allergie stagionali causato irritazione durante una gita, quattro settimane prima. Ha raccontato che non ha cercato cure al momento dell’incidente e ha scelto di trattarlo da sola con lubrificanti da banco.
Credeva che il suo rimedio funzionasse fino a circa una settimana prima della visita in ufficio quando notò che il suo occhio era rosso, sentendosi graffiante e che la sua visione “era spenta.”La sua precedente storia oculare e sistemica era insignificante, non era portatrice di lenti a contatto e negava allergie di qualsiasi tipo.
Dati diagnostici
Le sue migliori acuità visive non corrette erano 20/50 OD e 20/20 OS a distanza e vicino senza alcun miglioramento sul foro stenopeico. Il suo esame esterno era normale senza evidenza di difetto della pupilla afferente. L’esame biomicroscopico del segmento anteriore dell’occhio destro è mostrato nella foto; lieve fluoresceina di sodio colorazione corneale sovrastante un’area di 3 mm x 1 mm di lieve edema corneale subepiteliale e stromale con infiltrato subepiteilale, iniezione congiuntivale limbale locale e cellula traccia e flare nella camera anteriore, OD. L’occhio del collega era normale. La tonometria di applicazione di Goldmann ha misurato 13 mm Hg OD e 15 mm Hg OS. L’esame del fondo dilatato era normale senza polo posteriore o patologie periferiche in entrambi gli occhi.
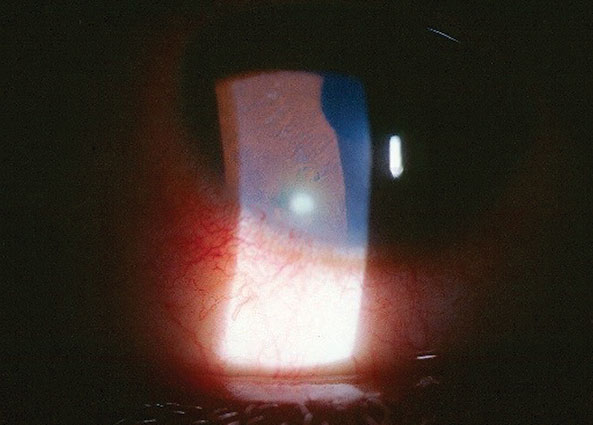
Questa donna di 27 anni ha riportato dolore dopo essersi grattata l’occhio destro.
La tua diagnosi
Il caso presentato richiede ulteriori test, anamnesi o informazioni? Quali passi faresti per gestire questo paziente? Sulla base delle informazioni fornite, quale sarebbe la tua diagnosi? Qual è la prognosi più probabile del paziente?
Ulteriori studi del diritto del paziente occhio inclusa misurazione dettagliata della lesione, coperchio eversione per escludere che i follicoli piliferi, le papille, pseudomembrane o di corpo estraneo, i nodi sono stati palpato, lavaggio è stata eseguita per assicurare una chimicamente neutro superficie oculare, photodocumentation è compiuto e il 2% allo 0,5% phenelephrine test è stato completato per assicurare l’infiammazione superficiale, non che si verificano nel tessuto profondo (rapida scottatura). I coperchi sono stati anche ispezionati per escludere una significativa blefarite concomitante o infestazione da demodex. Data la storia, non sono stati considerati necessari studi di laboratorio in questo momento.
La diagnosi in questo numero è cheratite marginale (MK), O secondaria ad un’abrasione corneale meccanica non gestita causata da sfregamento oculare precipitato da allergie stagionali. La cheratite marginale è definita come una risposta infiammatoria corneale periferica.1-4 Può essere prodotto a seguito di esposizione cronica con un antigene adiacente (trucco, esposizione chimica, microbi), uno stimolo meccanico cronico (detriti, palpebra o ciglia), ipossia indotta (lenti a contatto correlate) o come sequela di malattia sistemica vasculitica (sindrome da attecchimento-complicazione precoce del trapianto di cellule staminali ematopoietiche, vasculite leucocitoclastica).1-14 Pazienti con cheratite marginale (MK) possono variare nella presentazione da completamente asintomatica a gravemente sintomatica, a seconda dell’entità e della durata della reazione. Quando presenti, i sintomi sono classificati come lievi, moderati e gravi e possono includere disagio oculare (ad esempio bruciore, sensazione di corpo estraneo, grittiness), fotofobia e lacrimazione cronica.6 La visione normalmente rimane inalterata.1-7
Tipicamente, l’iniezione congiuntivale bulbare è da lieve a assente. Nella variazione Fuchs’, pseudopterigio con lieve assottigliamento corneale può essere notato.14 La congiuntiva palpebrale può dimostrare una sottile chemosi congiuntivale.11-13 Il segno diagnostico chiave è una o più aree focali di infiltrato subepiteliale grigiastro vicino al limbus, di solito situato nella cornea inferiore.1,2,11-15 Le posizioni in cui la cornea interagisce con il margine palpebrale inferiore sono siti di coinvolgimento particolarmente comuni.1,2,13-15 Quando l’epitelio sovrastante è compromesso, il difetto è solitamente visto come una punteggiatura interrotta molto più piccola dell’area di infiltrato. Questo è in contrasto con la cheratite microbica che dimostra un’area continua di difetto epiteliale praticamente uguale all’area di infiltrato stromale.16 Tipicamente, ci sono zone di cornea limbale inalterata.9 In rari casi, MK può essere accompagnato da altre sequele oculari infiammatorie, come lieve uveite anteriore o pieghe nella membrana di Descemet associate ad edema corneale. La blefarite e le sue varianti (seborroica, psoriasica, acne rosacea, demodex) sono i principali contributori secondari ai loro effetti sul margine del coperchio.2,11-13,17-19 I pazienti con MK hanno spesso una storia di altre malattie della superficie oculare, come l’occhio secco cronico o la congiuntivite allergica. Malattie autoimmuni infiammatorie, tra cui la degenerazione marginale di Terrien, la sindrome di Johnson di Steven, l’artrite reumatoide, il granulomatoso di Wegener, la malattia di Behçet e la sindrome di Churg-Strauss sono anche noti per produrre MK.1,2,8-13,15,16,19-21
Il MK classico rappresenta come risposta immunitaria localizzata, creduto per essere guidato dai complessi dell’antigene-anticorpo che si depositano nello stroma corneale periferico.11,20-23 Genericamente, il meccanismo è un processo infiammatorio che avvia una cascata che provoca l’afflusso di leucociti e molecole di plasma al sito del danno tissutale.1,24,25 L’eziologia incitante detterà la risposta cellulare specifica.15,16,25-27 Inizialmente, l’epitelio sovrastante rimane intatto; tuttavia, poiché le cellule infiammatorie si accumulano per neutralizzare la reazione incriminata, gli enzimi collagenolitici rilasciati da queste cellule inducono ulcerazioni non infettive (infiltrarsi in presenza di una rottura corneale sovrastante).La metaloprotinasi-9 della matrice 15,28 (MMP-9) sembra essere un giocatore prominente nell’inizio della degradazione epiteliale della membrana basale che precede l’ulcerazione corneale.28
Storicamente, le esotossine batteriche da organismi stafilococcici sono considerate l’eziologia primaria.11,13,15,20,22 Mentre la crescita eccessiva batterica associata a blefarite cronica rimane una causa significativa di MK, chiaramente non tutti i casi sono causati dalla flora microbica.4-9 Altre cause includono disordini autoimmuni sistemici, eventi meccanici e reazioni di ipersensibilità a sostanze estranee e farmaci topici tra cui fenilefrina, gentamicina, atropina, pilocarpina e dorzolamide.2,3-11,15,16,26,27 L’ipossia corneale e il biofilm batterico associati all’usura delle lenti a contatto morbide rappresentano un’altra potenziale eziologia (anche se in questi casi i medici tendono ad usare il termine ulcera periferica indotta da lenti a contatto (CLPU).5
La strategia di trattamento per MK deve affrontare sia l’estinzione della risposta infiammatoria che la rimozione o il controllo dell’eziologia microbica, meccanica, tossica, ipossica o autoimmune sottostante.2-27 Nei casi in cui la flora microbica è implicata, il controllo aggressivo del coperchio oculare e dei batteri della superficie oculare può essere realizzato utilizzando antibiotici topici e orali. La pulizia meccanica delle palpebre per ammorbidire e rimuovere detriti / microbi deve essere istruita, utilizzando impacchi caldi e detergenti per il coperchio degli occhi disponibili in commercio come OCuSOFT o lo shampoo per bambini generico “no-more-tears”, da due a quattro volte al giorno.29 Applicazione topica di olio di tea tree verde e metronidazolo unguento bid insieme con ivermectina orale, dosato una volta e ripetuto in sette giorni, se necessario, sono indicati in caso di infestazione demodex.30 In caso di rosacea (disfunzione della ghiandola di meibomio), possono essere prescritti tetraciclina orale, doxiciclina o azitromicina.31,32 Blefarite stafilococcica generica può essere trattata con gocce di antibiotici fluorochinolonici topici tradizionali e o unguenti QID. Poiché l’infiammazione è una parte integrante dell’istopatologia dell’entità, la sua attenuazione può essere realizzata con gocce di combinazione antibiotico-steroide topica o unguenti bid-qid o l’aggiunta di uno steroide topico all’antibiotico topico.2-27 Gocce e pomate di corticosteroidi topici includono fluorometolone, prednisolone acetato, lotoprednolo etabonato e difluprednato, bid-q3h, a seconda della gravità del caso.2-27 Poiché gli steroidi attuali possono aumentare la pressione intraoculare (IOP), tutto il corso prolungato dovrebbe includere il monitoraggio di IOP. Nei casi che producono irite, la cicloplegia può essere giustificata.
MK associato a ipersensibilità al farmaco richiede l’interruzione dell’agente nocivo e il controllo dell’infiammazione come menzionato sopra.26,27 Casi di CLPU giustificano l’interruzione temporanea dell’usura della lente, proteggendo la cornea con una combinazione topica di antibiotici o antibiotici-steroidi, riabilitando la superficie oculare. L’usura può continuare a seguito di una rivalutazione della vestibilità, del materiale delle lenti e del sistema di disinfezione.5
Le opzioni di gestione associate alle malattie autoimmuni sistemiche richiedono un approccio di squadra. La corrispondenza con specialisti sistemici come dermatologia, malattie infettive o reumatologia è fondamentale.6-10, 13, 15, 16 In questi casi, il regime topico classico richiederà l’integrazione orale o endovenosa che attacca il processo di malattia di base; compresi corticosteroidi sistemici e agenti immunomodulanti.6-10
In estate, MK ha il potenziale per produrre “infiltrati corneali sterili” e “ulcerazioni sterili”. MK stesso non è un processo infettivo. È una risposta infiammatoria a uno stimolo infiammatorio locale tossico (chimico o microbico), meccanico, ipossico o sistemico. Le diagnosi differenziali di principio per MK includono la cheratite microbica, l’ulcera di Mooren, la degenerazione marginale di Terrien e la cheratolisi periferica (cheratite ulcerativa periferica-a volte indicata come fusione corneale). La cheratite microbica (ulcera corneale infettiva) si trova tipicamente centralmente o paracentralmente, è composta da una lesione singolare di grandi dimensioni, è secondaria a un processo unilaterale, produce una risposta infiammatoria aggravata (irite con cellula e flare vista nella camera anteriore), è molto dolorosa e produce sintomi che includono lacrimazione, fotofobia e diminuzione della vista. L’ulcera di Mooren è una cheratite dolorosa e rapidamente progressiva che si traduce in un assottigliamento corneale periferico generalizzato, che a volte porta alla perforazione. La degenerazione di Terrien è una degenerazione bilaterale, indolore e progressiva della cornea periferica che si verifica nell’impostazione di un occhio altrimenti bianco e silenzioso. Le raschiature e le colture corneali in MK sono generalmente non produttive, anche quando la condizione è associata a blefarite stafilococcica. Le colture dovrebbero essere considerate solo se la condizione non migliora entro le prime 48-72 ore dall’intervento. Per evitare potenziali complicazioni da infezione fungina o erpetica occulta, gli steroidi topici sono spesso prescritti sotto l’ombrello protettivo di un antibiotico topico concomitante.
Questo paziente è stato cyclopleged in ufficio con 1% di atropina OD, quindi non dovrebbero essere prescritte gocce cicloplegiche. Hanno ridotto il dolore del paziente al minimo in 25 minuti. Il paziente è stato posto su una quarta generazione topica fluorochinolone QID, lubrificanti topici QID, bacitracina unguento HS per ridurre al minimo il potenziale di erosione ricorrente e istruito a utilizzare analgesici orali da banco come tollerato e necessario per qualsiasi dolore residuo. Il paziente è stato programmato per una valutazione di follow-up in tre giorni. Dato il miglioramento e la stabilità, topico 1% prednisolone acetato è stato prescritto (aggiunto) QID, con una valutazione di follow-up prevista per tre giorni. Il paziente ha restituito il 90% migliorato. Il regime è stato continuato per il saldo di 10 giorni e ricontrollato. Alla rivalutazione di 10 giorni, ora, alla risoluzione 100%, l’antibiotico topico è stato interrotto e lo steroide topico per l’occhio destro si è assottigliato per FARE un’OFFERTA per una settimana con gli ordini di tornare per un follow-up finale. Non ci sono state complicazioni al follow-up finale, tutti i farmaci sono stati sospesi e il paziente è stato dimesso dalle cure. Era previsto un esame di assistenza primaria.
1. Zheng Y, Kaye AE, Boker A, et al. Arcate vascolari corneali marginali. Investire Ophthalmol Vis Sci. 2013;54(12):7470-7.
2. Gupta N, Dhawan A, Beri S, D’souza P. Spettro clinico della blefaroceratocongiuntivite pediatrica. JAPOS. 2010;14(6):527-9.
3. Pereira MG, Rodrigues MA, Rodrigues SA. Entropione palpebrale. Semin Ophthalmol. 2010;25(3):52-8.
4. Babu K, Maralihalli RE. Insetto ala tarsale corpo estraneo causando granuloma congiuntivale e cheratite marginale. Indiano J Ophthalmol. 2009;57(6):473-4.
5. I nostri servizi sono a vostra disposizione. Caratterizzazione clinica degli eventi infiltrativi corneali osservati con usura delle lenti a contatto morbide. Cornea. 2003; 22(5):435-42.
6. Li Yim JF, Agarwal PK, Fern A. Vasculite leucocitoclastica che si presenta come cheratite marginale bilaterale. Clin Esperimento Ophthalmol. 2007;35(3):288-90.
7. Dai E, Couriel D, Kim SK. Cheratite marginale bilaterale associata a sindrome da attecchimento dopo trapianto di cellule staminali ematopoietiche. Cornea. 2007;26(6):756-8.
8. Aust R, Kruse FE, Volcker HA. Terapia cheratocongiuntivite marginale refrattaria in un bambino. Granulomatosi di Wegener in un bambino con manifestazione iniziale negli occhi. Oftalmologo. 1997; 94(3):240-1.
9. Glavici M, Glavici G. Cheratite marginale nella malattia di Behcet. Oftalmologia. 1997; 41(3):224-7.
10. Il mio nome e ‘ Jackson WB. Cheratite ulcerativa infiltrativa marginale secondaria alla sindrome di Churg-Strauss:un caso clinico. Cornea. 2000; 19(3):402-4.
11. Jayamanne DG, Dayan M, Jenkins D, Porter R. Il ruolo dei superantigeni stafilococcici nella patogenesi della cheratite marginale. Occhio. 1997; 11 (Pt 5): 618-21.
12. Viswalingam M, Rauz S, Morlet N, Dart JK. Blefaroceratocongiuntivite nei bambini: diagnosi e trattamento. Br J Ophthalmol. 2005;89(4):400-3.
13. Robin JB, Dugel R, Robin SB. Disturbi immunologici della cornea e della congiuntiva. In: Kaufman HE, Barron BA, McDonal MB, eds. La Cornea, 2a edizione. Boston: Butterworth-Heinemann, 1998; 551-95.
14. Keenan JD, Mandel MR, Margolis TP. Cheratite ulcerativa periferica associata a vasculite che si manifesta asimmetricamente come cheratite marginale superficiale di Fuchs e degenerazione marginale di terrien. Cornea. 2011;30(7):825-7.
15. Bouchard CS. Cheratite non infettiva. In: Yanoff M, Duker JS. Oculistico. Mosby-Elsevier, St. Louis, MO 2009: 454-65.
16. McLeod SD. Cheratite infettiva. In: Yanoff M, Duker JS. Oculistico. Mosby-Elsevier, St. Louis, MO 2009: 466-91.
17. Sobolewska B1, Zierhut M. Rosacea oculare. Hautarzt. 2013 Luglio;64 (7): 506-8.
18. O’Reilly N, Gallagher C, Reddy Katikireddy K, et al. Le proteine del bacillo associate a demodex inducono una risposta di guarigione della ferita aberrante in una linea cellulare epiteliale corneale: possibili implicazioni per la formazione di ulcera corneale nella rosacea oculare. Investire Ophthalmol Vis Sci. 2012;53(6):3250-9.
19. Bernardes TF, Bonfioli AA. Blefarite. Semin Ophthalmol. 2010;25(3):79-83.
20. Thygeson P. Infiltrati corneali marginali e ulcere. Trans Am Acad Ophthalmol. Otorinolaringoiatria 1947; 51(1):198-207.
21. Bachmann B, Jacobi C, Cursiefen C. Infiammazione dell’occhio nei disturbi infiammatori sistemici: cheratite. Klin Monbl Augenheilkd. 2011;228(5):413-8.
22. Chignell AH, Easty DL, Chesterton JR, Thomsitt J. Ulcerazione marginale della cornea. Br J Ophthalmol 1970; 54 (7): 433-40.
23. Stern GA, Knapp A. Malattia corneale periferica iatrogena. Int Ophthalmol Clin. 1986; 26(4):77-89.
24. Pararajasegaram G. Meccanismi di uveite. In: Yanoff M, Duker JS. Oculistico. Mosby-Elsevier, St. Louis, MO 2009: 1105-12.
25. Hazlett LD, Hendricks RL. Recensioni per immune privilege nell’anno 2010: immune privilege e infezione. Ocul Immunol Inflamm. 2010;18(4):237-43.
26. Radian AB. Cheratite marginale erosiva dovuta all’allergia alla pilocarpina. Oftalmologia. 1999; 47(2):83-4.
27. Taguri AH, Khan MA, Sanders R. Cheratite marginale: una forma non comune di allergia dorzolamide topica. Am J Ophthalmol 2000; 130(1):120-2.
28. Fini ME, Girard MT, Matsubara M. Enzimi collagenolitici / gelatinolitici nella guarigione delle ferite corneali. Acta Ophthalmol Suppl. 1992;70(202):26-33.
29. Liu J, Sheha H, Tseng SC. Ruolo patogeno degli acari Demodex nella blefarite. Allergia di Curr Opin Clin Immunol. 2010;10(5):505-10.
30. Czepita D, Kuźna-Grygiel W, Czepita M, Grobelny A. Demodex folliculorum e Demodex brevis come causa di blefarite marginale cronica. Ann Acad Med Stetin. 2007;53(1):63-7.
31. Layton A, Thiboutot D. Terapie emergenti nella rosacea. J Am Acad Dermatol. 2013;69 (6 Suppl 1):S57-65.
32. Akhyani M, Ehsani AH, Ghiasi M, Jafari AK. Confronto dell’efficacia di azitromicina contro doxiciclina nel trattamento della rosacea: uno studio clinico aperto randomizzato. Int J Dermatol. 2008;47(3):284-8.