
Historia
27-letnia kobieta rasy kaukaskiej zgłosiła się pilnie do biura z główną skargą na ból i zmiany wzroku w prawym oku w ciągu poprzedniego tygodnia. Wyjaśniła, że podrapała się po agresywnym pocieraniu prawego oka, gdy jej sezonowe alergie spowodowały podrażnienie podczas wycieczki, Cztery tygodnie wcześniej. Przypomniała, że nie szukała opieki w czasie incydentu i zdecydowała się leczyć ją samodzielnie za pomocą środków smarnych dostępnych bez recepty.
wierzyła, że jej lekarstwo działa do około tygodnia przed wizytą w biurze, kiedy zauważyła, że jej oko jest czerwone, uczucie drapania i że jej wzrok „był wyłączony.”Jej wcześniejsza historia oczna i ogólnoustrojowa była niczym niezwykła, nie nosiła soczewek kontaktowych i zaprzeczała jakimkolwiek alergiom.
dane diagnostyczne
jej najlepsze nieskorygowane wejścia wizualne wynosiły 20/50 OD I 20/20 OS na odległość i blisko bez poprawy po otworze. Jej badanie zewnętrzne było w normie, bez oznak wady źrenicy. Badanie biomikroskopowe przedniego odcinka prawego oka pokazano na zdjęciu; łagodne zabarwienie rogówki fluoresceiną sodu pokrywające obszar 3 mm x 1 mm łagodnego obrzęku rogówki podnabłonkowej i zrębowej z naciekiem podnabłonkowym, miejscowym wstrzyknięciem spojówki limbalowej i śladowymi komórkami i rozbłyskami w komorze przedniej, OD. Oko kolegi było normalne. Tonometria Goldmann aplanation mierzona 13mm HG OD i 15mm HG OS. Rozszerzone badanie dna oka było w normie bez tylnego bieguna lub patologii obwodowych w obu oczach.
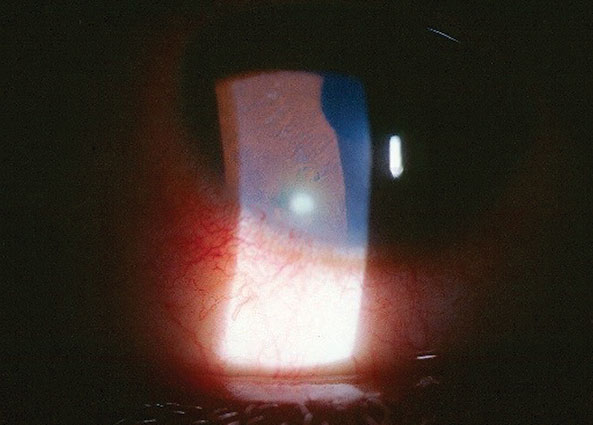
Ta 27-letnia kobieta zgłosiła ból po drapaniu prawego oka.
twoja diagnoza
czy przedstawiony przypadek wymaga dodatkowych badań, historii lub informacji? Jakie kroki podjęłaby pani, aby poradzić sobie z tym pacjentem? Na podstawie dostarczonych informacji, jaka byłaby twoja diagnoza? Jakie jest najbardziej prawdopodobne rokowanie pacjenta?
dyskusja
dodatkowe badania prawego oka pacjenta obejmowały szczegółowy pomiar zmiany, zwinięcie powieki w celu wykluczenia pęcherzyków, brodawek, rzekomobłoniastej lub ciała obcego, palpację węzłów, płukanie w celu zapewnienia obojętnej chemicznie powierzchni oka, wykonano fotodokumentację i wykonano test fenelefryny od 2% do 0,5% W celu zapewnienia powierzchowności zapalenia, nie występującego w tkance głębokiej (szybkie blanszowanie). Kontrolowano również pokrywy, aby wykluczyć znaczne równoczesne zapalenie powiek lub zakażenie demodeksem. Biorąc pod uwagę historię badań, nie uznano w tym czasie za konieczne badań laboratoryjnych.
diagnozą w tym zagadnieniu jest marginalne zapalenie rogówki (MK), wtórne do niezarządzanego mechanicznego otarcia rogówki spowodowanego pocieraniem oka spowodowanym sezonowymi alergiami. Brzeżne zapalenie rogówki definiuje się jako obwodową odpowiedź zapalną rogówki.1-4 może być wytwarzany w wyniku przewlekłej ekspozycji na sąsiedni antygen (makijaż, ekspozycja chemiczna, drobnoustroje), przewlekłego bodźca mechanicznego (gruz, powieka lub rzęsa), indukowanego niedotlenienia (związanego z soczewkami kontaktowymi) lub jako następstwo układowej choroby naczyń krwionośnych (zespół wszczepienia-wczesne powikłanie przeszczepu hematopoetycznych komórek macierzystych, leukocytoklastyczne zapalenie naczyń).1-14 pacjentów z marginalnym zapaleniem rogówki (MK) może mieć postać od całkowicie bezobjawową do silnie objawowej, w zależności od stopnia i czasu trwania reakcji. Objawy, które występują, są klasyfikowane jako łagodne, umiarkowane i ciężkie i mogą obejmować dyskomfort w oku (np. pieczenie, uczucie obcego ciała, ziarnistość), światłowstręt i przewlekłe łzawienie.Widzenie zwykle pozostaje nienaruszone.1-7
zazwyczaj zastrzyk spojówek jest łagodny lub nie występuje. W wariancie Fuchsa można zauważyć pseudopterygium o łagodnym przerzedzeniu rogówki.Spojówka powiekowa może wykazywać subtelną chemozę spojówek.11-13 kluczowym objawem diagnostycznym jest jedno lub więcej ogniskowych szarych, subepitelialnych nacieków w pobliżu limbusa, zwykle znajdujących się w dolnej rogówce.1,2,11-15 miejsca, w których rogówka współdziała z dolnym brzegiem powieki, są szczególnie częstymi miejscami zaangażowania.1,2,13-15 W przypadku uszkodzenia nabłonka pokrywającego, wada jest zwykle postrzegana jako przerwana plamka znacznie mniejsza niż obszar nacieku. Jest to sprzeczne z drobnoustrojowym zapaleniem rogówki, które wykazuje ciągły obszar wady nabłonka praktycznie równy obszarowi nacieku zrębowego.16 charakterystyczne są strefy nienaruszonej rogówki limbalnej.W rzadkich przypadkach MK mogą towarzyszyć inne zapalne następstwa gałki ocznej, takie jak łagodne zapalenie przedniej błony naczyniowej lub fałdy w błonie produktu Descemet związane z obrzękiem rogówki. Zapalenie powiek i jego warianty (łojotok, łuszczyca, trądzik różowaty, demodex) są głównymi czynnikami wtórnymi w stosunku do ich wpływu na krawędź pokrywy.2,11-13,17-19 pacjenci z MK często mają w wywiadzie inne choroby powierzchni oka, takie jak przewlekłe suche oko lub alergiczne zapalenie spojówek. Znane są również zapalne choroby autoimmunologiczne, w tym zwyrodnienie krańcowe Terriena, zespół Stevena Johnsona, reumatoidalne zapalenie stawów, ziarniniak Wegenera, choroba Behçeta i zespół Churga-Straussa.1,2,8-13,15,16,19-21
Klasyczny MK reprezentuje jako zlokalizowaną odpowiedź immunologiczną, uważa się, że napędzany przez kompleksy antygen-przeciwciało, które osadzają się w obwodowym zrębie rogówki.11,20-23 Ogólnie rzecz biorąc, mechanizm jest procesem zapalnym, który inicjuje kaskadę, która powoduje napływ leukocytów i cząsteczek osocza do miejsca uszkodzenia tkanki.1,24,25 etiologia podżegania będzie dyktować specyficzną odpowiedź komórkową.15,16,25-27 początkowo nabłonek pokrywający pozostaje nienaruszony; jednak gdy komórki zapalne gromadzą się w celu zneutralizowania reakcji naruszającej, enzymy kolagenolityczne uwalniane z tych komórek wywołują nieinfekcyjne owrzodzenie (naciek w obecności pokrywającego się pęknięcia rogówki).15,28-Metaloprotinaza matrycowa-9 (MMP-9) wydaje się być ważnym czynnikiem inicjującym degradację błony podstawnej nabłonka, która poprzedza owrzodzenie rogówki.
historycznie za główną etiologię uważa się egzotoksyny bakteryjne pochodzące z organizmów gronkowcowych.11,13,15,20,22 podczas gdy przerost bakterii związany z przewlekłym zapaleniem powiek pozostaje istotną przyczyną MK, wyraźnie nie wszystkie przypadki są spowodowane przez florę bakteryjną.Inne przyczyny obejmują układowe zaburzenia autoimmunologiczne, zdarzenia mechaniczne i reakcje nadwrażliwości na obce substancje i leki miejscowe, w tym fenylefrynę, gentamycynę, atropinę, pilokarpinę i dorzolamid.2,3-11,15,16,26,27 niedotlenienie rogówki i biofilm bakteryjny związany z miękkim zużyciem soczewek kontaktowych stanowią jeszcze inną potencjalną etiologię (chociaż w takich przypadkach lekarze używają terminu wrzód obwodowy wywołany soczewkami kontaktowymi (CLPU).
strategia leczenia MK musi dotyczyć zarówno gaszenia odpowiedzi zapalnej, jak i usuwania lub kontrolowania podstawowej etiologii mikrobiologicznej, mechanicznej, toksycznej, niedotlenienia lub autoimmunologicznej.2-27 w przypadkach, w których flora bakteryjna jest zamieszana, agresywną kontrolę bakterii pokrywy oka i powierzchni oka można osiągnąć stosując antybiotyki miejscowe i doustne. Należy poinstruować mechaniczne czyszczenie powiek w celu zmiękczenia i usunięcia zanieczyszczeń/drobnoustrojów przy użyciu ciepłych kompresów i dostępnych w handlu środków do czyszczenia powiek, takich jak OCuSOFT lub ogólny szampon dla dzieci „no-more-tears”, dwa do czterech razy dziennie.29 miejscowe stosowanie olejku z zielonego drzewa herbacianego i maści metronidazolowej dwa razy na dobę wraz z doustną iwermektyną, dawkowaną raz i powtarzaną w ciągu siedmiu dni, jeśli to konieczne, są wskazane w przypadkach zakażenia demodex.W przypadku trądziku różowatego (dysfunkcji gruczołu łzowego) można przepisać doustną tetracyklinę, doksycyklinę lub azytromicynę.31,32 generyczne gronkowcowe zapalenie powiek można leczyć tradycyjnymi miejscowo kroplami antybiotyku fluorochinolonowego i maściami QID. Ponieważ zapalenie jest integralną częścią histopatologii jednostki, jego łagodzenie może być osiągnięte za pomocą miejscowych kropli kombinacji antybiotyk-steroid lub maści bid-qid lub dodania miejscowego steroidu do miejscowego antybiotyku.2-27 miejscowe krople kortykosteroidów i maści obejmują fluorometolon, octan prednizolonu, etabonian lotoprednolu i difluprednian, bid-q3h, w zależności od ciężkości przypadku.2-27 ponieważ miejscowe sterydy mogą zwiększać ciśnienie wewnątrzgałkowe (IOP), każdy przedłużony kurs powinien obejmować monitorowanie IOP. W przypadkach, które wywołują tęczówkę, cykloplegia może być uzasadniona.
MK związane z nadwrażliwością na lek wymaga przerwania działania szkodliwego i kontrolowania stanu zapalnego, jak wspomniano wcześniej.26,27 przypadków CLPU uzasadnia czasowe przerwanie noszenia soczewki, zabezpieczenie rogówki miejscowym antybiotykiem lub kombinacją antybiotyk-steroid, rehabilitację powierzchni oka. Zużycie może być kontynuowane po ponownej ocenie dopasowania, materiału soczewki i systemu dezynfekcji.5
opcje zarządzania związane z układowymi chorobami autoimmunologicznymi wymagają podejścia zespołowego. Krytyczna jest korespondencja ze specjalistami systemowymi, takimi jak Dermatologia, choroby zakaźne lub Reumatologia.6-10,13,15, 16 w tych przypadkach, klasyczny schemat miejscowego wymaga doustnej lub dożylnej suplementacji, która atakuje proces choroby podstawowej; w tym kortykosteroidy ogólnoustrojowe i środki immunomodulujące.6-10
latem MK ma potencjał do wytwarzania ” sterylnych nacieków rogówki „i”sterylnych wrzodów”. Sam MK nie jest procesem zakaźnym. Jest to reakcja zapalna na lokalny toksyczny (chemiczny lub mikrobiologiczny), mechaniczny, niedotlenienie lub układowy bodziec zapalny. Główne diagnozy różnicowe MK obejmują drobnoustrojowe zapalenie rogówki, wrzód Moorena, marginalne zwyrodnienie Terrien ’ a i obwodową keratolizę (obwodowe wrzodziejące zapalenie rogówki-czasami określane jako topnienie rogówki). Drobnoustrojowe zapalenie rogówki (zakaźne owrzodzenie rogówki) jest charakterystycznie zlokalizowane centralnie lub paracentralnie, składa się z pojedynczej dużej zmiany, jest wtórne do jednostronnego procesu, powoduje nasiloną odpowiedź zapalną (tęczówka z komórką i rozbłyskiem widzianym w komorze przedniej), jest bardzo bolesne i wywołuje objawy, które obejmują łzawienie, światłowstręt i pogorszenie widzenia. Wrzód moorena jest bolesnym, szybko postępującym zapaleniem rogówki, które powoduje uogólnione obwodowe przerzedzenie rogówki, czasami prowadzące do perforacji. Degeneracja jest obustronną, bezbolesną, postępującą degeneracją rogówki obwodowej występującą w okolicy oka białego i cichego. Skrawki rogówki i Kultury w MK są na ogół nieproduktywne, nawet gdy stan jest związany z gronkowcowym zapaleniem powiek. Kultury powinny być brane pod uwagę tylko wtedy, gdy warunek nie poprawi się w ciągu pierwszych 48 do 72 godzin interwencji. Aby uniknąć potencjalnych powikłań z utajonego zakażenia grzybiczego lub herpetycznego, miejscowe sterydy są często przepisywane pod parasolem ochronnym jednoczesnego miejscowego antybiotyku.
ten pacjent był cykloplegowany w gabinecie z 1% atropiną, więc nie trzeba było przepisywać kropli cykloplegicznych. Zmniejszyli ból pacjenta do minimum w ciągu 25 minut. Pacjentowi podawano miejscowo fluorochinolon QID czwartej generacji, miejscowo smary QID, maść bacytracin HS w celu zminimalizowania możliwości nawracającej erozji i zalecono stosowanie doustnych leków przeciwbólowych dostępnych bez recepty jako tolerowanych i niezbędnych w przypadku resztkowego bólu. W ciągu trzech dni pacjent miał zostać poddany ocenie kontrolnej. Biorąc pod uwagę poprawę i stabilność, miejscowo 1% octan prednizolonu przepisano (dodano) QID, z oceną kontrolną zaplanowaną na trzy dni. Pacjent wrócił 90% poprawę. Leczenie kontynuowano przez 10 dni i ponownie sprawdzano. Przy ponownej ocenie 10 dnia, teraz, przy rozdzielczości 100%, miejscowy antybiotyk został przerwany, a miejscowy steryd dla prawego oka zwężał się, aby licytować przez tydzień z zamówieniami, aby powrócić do ostatecznej obserwacji. Nie było żadnych powikłań w końcowej obserwacji, wszystkie leki zostały przerwane, a pacjent został zwolniony z opieki. Zaplanowano badanie podstawowej opieki zdrowotnej.
1. Zheng Y, Kaye AE, Boker A, et al. Brzegowe łuki naczyniowe rogówki. Invest Ophthalmol Vis Sci. 2013;54(12):7470-7.
2. Gupta N, Dhawan a, Beri S, D ’ Souza P. Spektrum kliniczne dziecięcego zapalenia powiek i spojówek. J AAPOS. 2010;14(6):527-9.
3. Pereira MG, Rodrigues MA, Rodrigues SA. Entropion powiek. Semin Ophthalmol. 2010;25(3):52-8.
4. Babu K, Maralihalli RE. Owadowe ciało obce powodujące ziarniniak spojówek i brzeżne zapalenie rogówki. Indian J Ophthalmol. 2009;57(6):473-4.
5. Sweeney DF, Jalbert I, Covey m, et al. Kliniczna charakterystyka nacieków rogówki obserwowanych przy miękkich soczewkach kontaktowych. Rogówka. 2003; 22(5):435-42.
6. Li Yim JF, Agarwal PK, Fern A. Leukocytoklastyczne zapalenie naczyń w postaci obustronnego brzeżnego zapalenia rogówki. Clin Experiment Ophthalmol. 2007;35(3):288-90.
7. Dai E, Couriel D, Kim SK. Obustronne brzeżne zapalenie rogówki związane z zespołem wszczepienia po przeszczepie hematopoetycznych komórek macierzystych. Rogówka. 2007;26(6):756-8.
8. Aust R, Kruse FE, Volcker HE. Leczenie oporne brzeżne zapalenie rogówki i spojówki u dziecka. Ziarniniakowatość Wegenera u dziecka z początkowym objawem w oku. Okulista. 1997; 94(3):240-1.
9. Glavici M, Glavici G. marginalne zapalenie rogówki w chorobie Behceta. Oftalmologia. 1997; 41(3):224-7.
10. Bawazeer AM, Jackson WB. Marginalne naciekowe wrzodziejące zapalenie rogówki wtórne do zespołu Churga-Straussa: opis przypadku. Rogówka. 2000; 19(3):402-4.
11. Jayamanne DG, Dayan m, Jenkins D, Porter R. the role of staphylococcal superantigens in the pathogenesis of marginal keratitis. Oko. 1997; 11 (Pt 5): 618-21.
12. Viswalingam M, Rauz S, Morlet N, Dart JK. Blepharokeratoconjunctivitis u dzieci: diagnostyka i leczenie. Br J Ophthalmol. 2005;89(4):400-3.
13. Robin JB, Dugel R, Robin SB. Zaburzenia immunologiczne rogówki i spojówek. Na: Kaufman HE, Barron BA, McDonal MB, eds. Rogówka.wydanie II. Boston: Butterworth-Heinemann, 1998; 551-95.
14. Keenan JD, Mandel MR, Margolis TP. Obwodowe wrzodziejące zapalenie rogówki związane z zapaleniem naczyń objawiające się asymetrycznie jako powierzchowne brzeżne zapalenie rogówki Fuchsa i degeneracja brzeżna terrien. Rogówka. 2011;30(7):825-7.
15. Bouchard CS. Niezakaźne zapalenie rogówki. W: Yanoff M, Duker JS. Okulistyka. Mosby-Elsevier, St. Louis, MO 2009: 454-65.
16. McLeod SD. Zakaźne zapalenie rogówki. W: Yanoff M, Duker JS. Okulistyka. 2009:466-91.
17. Sobolewska B1, Zierhut M. Hautarzt. 2013 Jul; 64 (7): 506-8.
18. O ’ Reilly N, Gallagher C, Reddy Katikireddy K, et al. Białka Bacillus związane z demodeksem indukują nieprawidłową reakcję gojenia się ran w linii komórek nabłonka rogówki: możliwe implikacje dla powstawania owrzodzeń rogówki w trądziku różowatym ocznym. Invest Ophthalmol Vis Sci. 2012;53(6):3250-9.
19. Bernardes TF, Bonfioli AA. Zapalenie powiek. Semin Ophthalmol. 2010;25(3):79-83.
20. Thygeson P. marginalne nacieki rogówki i wrzody. Trans Am Acad Ophthalmol. Otolaryngol 1947; 51(1):198-207.
21. Bachmann B, Jacobi C, Cursiefen C. zapalenie oka w układowych zaburzeniach zapalnych: zapalenie rogówki. Klin Monbl Augenheilkd. 2011;228(5):413-8.
22. Chignell AH, EASTY DL, Chesterton JR, Thomsitt J. Marginal owrzodzenie rogówki. Br J Ophthalmol 1970; 54 (7): 433-40.
23. Stern GA, Knapp A. jatrogenna choroba rogówki obwodowej. Int Ophthalmol Clin. 1986; 26(4):77-89.
24. Pararajasegaram G. mechanizmy zapalenia błony naczyniowej oka. W: Yanoff M, Duker JS. Okulistyka. 2009:1105-12.
25. Hazlett LD, Hendricks RL. Opinie o przywilej immunologiczny w roku 2010: przywilej immunologiczny i infekcja. Ocul Immunol Inflamm. 2010;18(4):237-43.
26. Radian AB. Nadżerkowe marginalne zapalenie rogówki z powodu alergii na pilokarpinę. Oftalmologia. 1999; 47(2):83-4.
27. Taguri AH, Khan MA, Sanders R. Marginal keratitis: an uncommon form of topical dorzolamide allergy. Am J Ophthalmol 2000; 130(1):120-2.
28. Fini ME, Girard MT, Matsubara M. enzymy Kolagenolityczne / żelatynolityczne w gojeniu ran rogówki. Acta Ophthalmol Suppl. 1992;70(202):26-33.
29. Liu J, Sheha H, Tseng SC. Patogenna rola roztoczy Demodex w zapaleniu powiek. Curr Opin Allergy Clin Immunol. 2010;10(5):505-10.
30. Czepita D, Kuźna-Grygiel W, Czepita m, Grobelny A. Demodex folliculorum i Demodex brevis jako przyczyna przewlekłego brzeżnego zapalenia powiek. Ann Acad Med Stetin. 2007;53(1):63-7.
31. Layton a, Thiboutot D. nowe terapie w trądziku różowatym. J Am Acad Dermatol. 2013; 69(6 Suppl 1): S57-65.
32. Akhyani m, Ehsani AH, Ghiasi m, Jafari AK. Porównanie skuteczności azytromycyny i doksycykliny w leczeniu trądziku różowatego: randomizowane otwarte badanie kliniczne. Int J Dermatol. 2008;47(3):284-8.