Matthew C. Weed, MD; Gina M. Rogers, MD; Anna S. Kitzmann, MD; Kenneth M. Goins, MD; Michael D. Wagoner, MD, PhD
24 iunie 2013
microbian keratita (MK) este o cauză importantă a morbidității oculare (1-3). Boala suprafeței oculare și chirurgia oculară anterioară au fost identificate de mult timp ca factori majori de risc pentru dezvoltarea acestei tulburări care pune în pericol vederea (1,2). Introducerea lentilelor de contact moi de uzură zilnică (DWSCLs) ca modalitate de tratament cosmetic al erorilor de refracție în anii 1970 și a lentilelor de contact moi de uzură extinsă (EWSCLs) pentru gestionarea terapeutică a bolii suprafeței oculare în anii 1980 a crescut contribuția relativă a uzurii lentilelor de contact ca factor de risc pentru cazurile de MK. Adoptarea și utilizarea din ce în ce mai populară peste noapte (sau utilizarea necorespunzătoare) a EWSCLs ca metodă convenabilă pentru corectarea erorilor de refracție de rutină a fost asociată cu o creștere dramatică a cazurilor de MK în ochi care nu sunt altfel predispuși la această afecțiune (2-9).
până în 1989, incidența anuală a MK a fost estimată la 20,9 cazuri la 10.000 de persoane care utilizează EWSCLs în scopuri cosmetice, comparativ cu 4,1 cazuri la 10.000 de persoane care utilizează DWSCLs (4). Riscul relativ al MK legat de lentilele de contact moi (SCL) este legat incremental de gradul de uzură peste noapte și poate fi crescut de până la 15 ori în comparație cu utilizarea zilnică a aceluiași obiectiv (5). Cu DWSCLs, chiar și o noapte pe săptămână de Utilizare peste noapte s – a dovedit a fi asociată cu un risc crescut de 6,5 până la 9,0 ori pentru dezvoltarea MK (5,6). Lentilele de contact cu hidrogel siliconic au fost introduse în speranța că vor fi asociate cu un risc mai mic de MK decât EWSCLs; cu toate acestea, această speranță nu a fost realizată (7,8), cu un risc estimat anualizat de 25.4 cazuri la 10.000 de persoane cu lentile de contact hidrogel comparativ cu 19,5 cazuri la 10.000 de persoane cu EWSCLs (8).
deși o varietate de agenți patogeni bacterieni și fungici pot provoca MK legate de SCL, cele mai multe cazuri sunt cauzate de Pseudomonas aeruginosa (9). Keratita bacteriană cauzată de acest organism Gram-negativ este mai fulminantă și asociată cu un prognostic vizual mai rău decât cel cauzat de majoritatea altor agenți patogeni bacterieni comuni (1-3,7-9). Subiectiv, pacientul raportează debutul brusc și progresia rapidă a durerii oculare, roșeață, rupere, fotofobie și vedere încețoșată. La examinare, caracteristicile clinice chintesențiale sunt un defect epitelial cornean și un infiltrat stromal, care adesea presupune o configurație „inelară” (Figura 1). Infiltratul poate fi asociat cu necroza stromală și subțierea și/sau perforarea progresivă. Există adesea un aspect caracteristic, deși nu patognomonic, „sticlă măcinată” în zonele neimplicate ale corneei adiacente procesului microbian activ, precum și o placă endotelială inflamatorie și/sau hipopion.
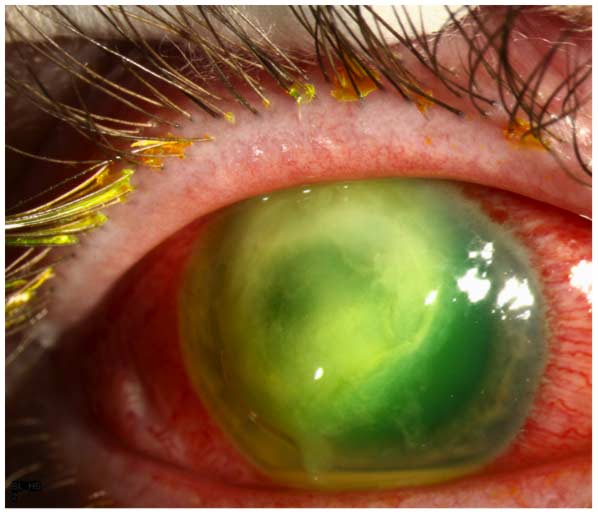
Figura 1. Keratita Pseudomonas. Există un defect epitelial mare asociat cu un infiltrat stromal asemănător inelului, care este” soupy ” în aparență datorită necrozei stromale. Zonele neimplicate ale corneei au un aspect caracteristic de „sticlă măcinată”. Este prezent un mic hipopion.
keratita Pseudomonas este tratată cu antibiotice topice intensive cu fluorochinolone sau antibiotice gram-negative fortificate, inclusiv aminoglicozide (de exemplu, tobramicină), cefalosporine (de exemplu, ceftazidimă) și peniciline sintetice (de exemplu, carbenicilină). Răspunsul microbiologic este de obicei rapid, cu stabilizarea creșterii infiltratului stromal și stoparea necrozei stromale și subțierea ulterioară în decurs de 24 până la 48 de ore. Deși controversat, mulți practicieni (inclusiv grupul nostru) introduc cu precauție corticosteroizi topici după ce a fost documentat un răspuns antimicrobian pozitiv într-un efort de a reduce morbiditatea asociată cu inflamația necontrolată și de a reduce cicatricile stromale permanente (2,3). Cel puțin un studiu retrospectiv a demonstrat eficacitatea steroizilor topici în scurtarea cursului clinic și reducerea pierderii vizuale (2), în timp ce un studiu prospectiv nu a demonstrat un răspuns favorabil statistic (3). Nu au apărut complicații adverse ale steroizilor în niciunul dintre studii (2,3). Keratoplastia terapeutică, care este rareori efectuată, este de obicei necesară numai în ochii care prezintă necroză stromală avansată și subțiere cu un descemetocel mare și/sau perforație sinceră.
MK legat de Pseudomonas poate fi asociat cu cicatrici permanente ale corneei centrale și/sau astigmatism neregulat și pierderi vizuale,în ciuda gestionării optime și eradicării prompte a infecției microbiene (1-3, 7-9). Factorii asociați cu un prognostic vizual slab includ vârsta pacientului mai în vârstă, implicarea stromală profundă și utilizarea anterioară a steroizilor topici. Atunci când este necesară reabilitarea vizuală datorită cicatrizării stromale, keratoplastia penetrantă sau keratoplastia lamelară anterioară profundă sunt procedurile de alegere. Vederea afectată cauzată de cicatrizarea superficială a corneei poate fi îmbunătățită cu keratectomia fototerapeutică (PTK). Astigmatismul atribuit neregularităților post-infecțioase sau post-PTK în cadrul Axei vizuale poate fi gestionat cu o lentilă de contact rigidă permeabilă la gaz.
deoarece majoritatea cazurilor de MK la purtătorii de lentile de contact se datorează Pseudomonas, iar această infecție specifică anunță un prognostic mai rău, am decis să investigăm rezultatele la unitatea noastră. Scopul prezentului studiu a fost de a determina frecvența și amploarea pierderii vizuale în cazurile de cheratită Pseudomonas care apar la ochi cu acuitate vizuală normală anterior și fără factori de risc pentru MK, cu excepția uzurii lentilelor de contact.
pacienți și metode
după ce aprobarea a fost obținută de la Consiliul de evaluare instituțională, a fost efectuat un studiu retrospectiv asupra dosarelor medicale ale pacienților care au primit un diagnostic confirmat microbiologic de keratită Pseudomonas la spitalele și clinicile Universității din Iowa (UIHC) de la 1 iulie 2006 până la 30 iunie 2011.
ochii au fost incluși în analiza statistică dacă au fost îndeplinite următoarele criterii: antecedente de utilizare a lentilelor de contact la momentul declanșării infecției corneene, implicarea celor 6 mm centrali ai corneei la momentul prezentării și mai mult de 6 luni de urmărire. Ochii au fost excluși din analiza statistică dacă acuitatea vizuală preinfecțioasă corectată cel mai bine (BCVA) a fost mai mică de 20/20 și dacă a existat un istoric anterior de intervenție chirurgicală pe segmentul anterior, tratament pentru tulburări de suprafață oculară sau utilizarea oricăror medicamente oculare topice.
principala măsură a rezultatului a fost rezultatul vizual final, măsurat la cea mai recentă vizită de urmărire și după toate intervențiile chirurgicale. Pierderea vizuală ușoară a fost definită ca o BCVA finală care a fost între 20/25 și 20/40; pierderea vizuală moderată a fost definită ca o BCVA finală între 20/50 și 20/200; iar pierderea vizuală severă a fost definită ca o bcva finală care a fost mai rea decât 20/200.
datele au fost extrase din fiecare diagramă și analizate pe o foaie de calcul Microsoft Excel 2008 Pentru Mac, versiunea 12.3.2 (Microsoft, Redmond, WA). Testul exact Fisher a fost utilizat pentru compararea variabilelor categorice. O analiză comparativă a diferențelor în rezultatele acuității vizuale a fost efectuată prin conversia măsurătorilor acuității vizuale Snellen la valorile logMAR. S-au făcut comparații statistice cu software-ul Statistical Product and Service Solutions (SPSS) 170 (SPSS, Chicago, IL). O Pvalue mai mică sau egală cu 0,05 a fost considerată semnificativă statistic.
rezultate
un total de 29 de ochi (28 de pacienți) au fost tratați în departamentul de oftalmologie la UIHC pentru keratita Pseudomonas de la 1 iulie 2006 până la 30 iunie 2011. Dintre acestea, 8 ochi (8 pacienți) au îndeplinit criteriile de includere. Aceasta a inclus 6 bărbați și 2 femei, cu o vârstă medie de 35,5 ani (Interval, 19-69 ani). La momentul prezentării, toți cei 8 pacienți (100,0%) utilizau EWSCLs, cu uzură ocazională sau regulată peste noapte.
prezentare inițială
la prezentarea inițială, acuitatea vizuală mediană a fost mișcarea mâinii (interval, 20/60 până la percepția luminii). Doar 1 ochi (12,5%) a avut o acuitate Snellen care a fost mai bună decât 20/200. Diametrul maxim mediu al infiltratului stromal a fost de 4,0 mm (interval, 1,5-6,0 mm). Media minimă a fost de 3,6 mm (interval, 1,5-5,5 mm). Adâncimea inițială a fost estimată a fi mai mică de 50% la 4 ochi (50,0%) și mai mare de 90% la 2 ochi (25,0%). Un hipopion a fost prezent la 6 ochi (75,0%).
tratament
tratamentul cu două antibiotice Gram-negative a fost administrat la 7 ochi (87, 5%), iar monoterapia a fost administrată la 1 ochi (12, 5%). Antibioticele Gram-negative care au fost utilizate au inclus fluorochinolone (7 ochi), tobramicină fortificată (7 ochi) și ceftazidimă fortificată (2 ochi).
corticosteroizii topici au fost introduși în prima lună postoperatorie la 7 ochi (87, 5%), inclusiv 4 ochi la care au fost inițiați în prima săptămână (între zilele 3 și 7). Utilizarea topică a steroizilor nu a fost asociată cu niciun caz de subțiere progresivă și/sau perforație sau creștere a presiunii intraoculare.
Niciun ochi nu a necesitat o keratoplastie terapeutică pentru a obține o rezoluție microbiologică. O keratoplastie penetrantă optică a fost efectuată la 3 ochi cu cicatrizare postinfecțioasă după un interval mediu de 8,6 luni (interval, 4,8-13,5 luni) de la prezentarea inițială. Facoemulsificarea simultană cu implantarea lentilei intraoculare a camerei posterioare (IOL) a fost efectuată la 2 ochi.
rezultate
toți cei 8 ochi (100,0%) au obținut rezoluția MK cu terapia medicală (Figura 2). După o urmărire medie de 8,7 luni (interval, 6,0-13,5 luni), valoarea mediană a BCVA a fost de 20/50 (interval, 20/20 până la mișcările mâinilor) (Figura 2). Trei ochi (37.5%) au prezentat o pierdere severă a vederii (definită ca fiind mai gravă decât 20/200) înainte de a fi supusă unei intervenții chirurgicale de reabilitare. Nu a fost detectată nicio corelație semnificativă statistic între dimensiunea inițială sau adâncimea infiltratului, prezența sau absența hipopionului și momentul inițierii terapiei topice cu steroizi și rezultatul vizual după terminarea terapiei medicale.
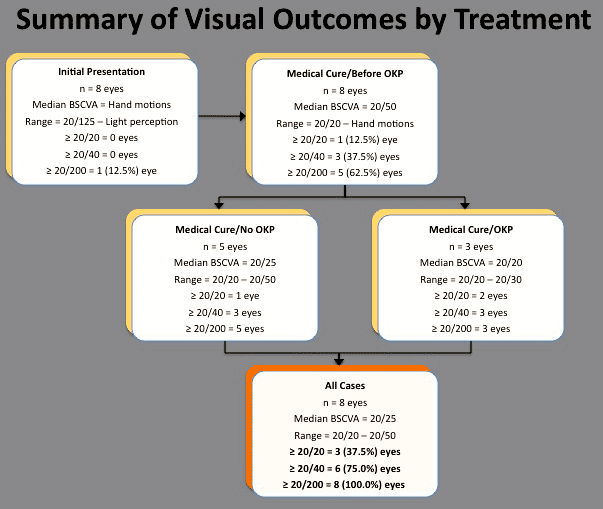
Figura 2. Rezultate vizuale vs intervenția terapeutică inițială pentru cheratita Pseudomonas legată de lentilele de contact și intervențiile chirurgicale ulterioare.
cei 3 ochi cu pierdere vizuală severă au fost tratați cu o keratoplastie penetrantă optică. După o perioadă medie de urmărire de 43,2 luni (interval, 30,0-59,2 luni), grefele au rămas clare, cu o BCVA finală de 20/20 în 2 ochi și 20/30 în 1 ochi. Cei 4 ochi cu pierdere vizuală ușoară sau moderată nu au suferit o reabilitare chirurgicală suplimentară.
inclusiv intervențiile chirurgicale, valoarea mediană finală a BCVA a fost de 20/25 (interval, 20/20 până la 20/50). Cinci ochi (62,5%) au prezentat o ușoară pierdere a vederii (n = 3; BCVA = 20/25, 20/25, 20/30) sau moderată (n = 2; BCVA = 20/50, 20/50). Nu a fost detectată nicio corelație semnificativă statistic între dimensiunea inițială sau adâncimea infiltratului, prezența sau absența hipopionului și momentul inițierii terapiei topice cu steroizi și rezultatul vizual după finalizarea tuturor intervențiilor terapeutice.
discuție
incidența anualizată a aproximativ 2 cazuri de MK la 1000 de purtători de SCL peste noapte a dus la un număr inacceptabil de mare de cazuri de MK și pierderi vizuale cauzate de această practică larg răspândită. În studiul actual, 8 purtători de SCL cu vedere excelentă anterioară și fără alți factori de risc pentru dezvoltarea MK au fost tratați pentru infecții acute cu pseudomonas cornean Central. Toți cei 8 pacienți au fost purtători ai EWSCL care și-au purtat lentilele peste noapte, fie ocazional, fie în mod regulat. Nu au existat cazuri de cheratită pseudomonas nici la pacienții care nu au purtat lentile de contact, nici la DWSCL în cei cinci ani care au fost analizați retrospectiv. Din fericire, toți cei 8 pacienți au fost gestionați cu succes doar cu terapie medicală, fără a fi nevoie de keratoplastie terapeutică acută. Cu toate acestea, după rezolvarea infecției microbiene, 7 ochi (87, 5%) au prezentat pierderi de BCVA. Dintre acești 7 ochi, 3 ochi aveau un BCVA mai mic de 20/200. Ulterior, acești 3 ochi au suferit PKP pentru reabilitare vizuală cu rezultate fortuit excelente, deși cu un risc pe tot parcursul vieții de eșec al grefei. Intervenția chirurgicală nu a fost oferită sau solicitată pentru cei 2 ochi cu pierderea moderată a BCVA la 20/50 (un nivel de funcție care ar exclude posibilitatea de a obține sau de a păstra un permis de conducere comercial) sau cei 2 ochi cu un BCVA mai mic de 20/20, dar totuși mai bun decât 20/40 (un nivel de funcție incompatibil cu obținerea permisului de pilot). În general, rezultatele vizuale au reprezentat o îmbunătățire dramatică în comparație cu prezentarea inițială; cu toate acestea, o mare parte din morbiditatea infecției ar fi putut fi prevenită prin evitarea utilizării EWSCL.
lucrând împreună, pacienții și practicienii de îngrijire a ochilor aleg o metodă preferată de reabilitare optică pentru eroarea de refracție. Această alegere se bazează pe nevoile vizuale ale pacienților în contextul activităților lor profesionale, sociale și recreative. Utilizarea lentilelor de contact a devenit o alternativă din ce în ce mai populară la uzura ochelarilor, lentilele moi înlocuind lentilele rigide permeabile la gaz ca alegere preferată a lentilelor pentru majoritatea pacienților. Deși nu oferă neapărat întotdeauna aceeași claritate și calitate a acuității ca ochelarii și lentilele de contact rigide permeabile la gaz, SCL-urile oferă beneficiile libertății de rame de ochelari și confort excelent. Decizia de a ” împinge plicul „în ceea ce privește întreprinderea utilizării peste noapte a acestor lentile este asociată cu un risc crescut dramatic de complicații care amenință vederea, cu puține beneficii suplimentare, altele decât eliminarea sarcinii relativ simple de îndepărtare și introducere a lentilelor și capacitatea supraevaluată” de a vedea ceasul deșteptător la trezire.”
într-o eră în care cele mai rare complicații atribuite compușilor farmaceutici, dispozitivelor medicale sau procedurilor chirurgicale devin subiectul indignării publice, al acoperirii mass-media și al exploatării legale, este surprinzător faptul că epidemia cazurilor de MK care amenință vederea asociate cu utilizarea lentilelor de contact peste noapte nu a dus la recomandări și avertismente de siguranță mai restrictive pentru Food and Drug Administration (FDA), o acoperire extinsă despre cele mai recente „riscuri pentru sănătate în mijlocul nostru” în emisiunile populare de televiziune și tabloidele supermarketurilor sau o rafală de reclame și reclame publicitare care invită ” victimele „să vină pentru” compensații pe care le merită ” prin procese mari de acțiune colectivă care sunt urmărite în numele lor de avocați presupuși bine intenționați și cu siguranță publică. Schein și colaboratorii (4,5) au estimat că 49% până la 74% Din MK legate de lentilele de contact ar putea fi prevenite prin simpla eliminare a uzurii SCL peste noapte-o constatare care ar fi trebuit, dar nu a dus la orientări și recomandări mai stricte cu privire la această practică.
rămâne responsabilitatea practicienilor de îngrijire a ochilor să ofere pacienților lor care aleg lentilele de contact ca alternativă la uzura ochelarilor îndrumări adecvate pentru a reduce riscul inutil de MK. Pacienții care caută alternative la uzura ochelarilor în scopuri cosmetice, recreative sau profesionale, dar nu insistă asupra neutralizării neîntrerupte 24/7 a erorii lor de refracție, ar trebui să fie ghidați spre alternative mai sigure, cum ar fi lentilele de contact rigide permeabile la gaz sau DWSCLs (de preferință consumabile zilnice, dacă eroarea de refracție permite). În mod ideal, lentilele de contact pentru utilizare peste noapte ar trebui să fie prescrise cu reticență (sau deloc), cu excepția cazului în care există nevoi medicale specifice (de exemplu, artrită) sau funcționale (de exemplu, atribuirea într-o zonă de luptă) care justifică riscul. Cel puțin, prescrierea electivă a lentilelor de contact pentru utilizare peste noapte ar trebui efectuată numai după obținerea consimțământului informat corespunzător și după ce au fost discutate soluții permanente alternative, cum ar fi intervenția chirurgicală refractivă.
- Otri AM, Fares U, al-Aqaba MA și colab. Profilul keratitei infecțioase care amenință vederea: un studiu prospectiv. Acta Ophthalmol 2012; 3 August. doi: 10.1111 / j. 1755-3768.2012. 02489.x. (Epub înainte de imprimare).
- Al-Shehri A, Jastaneia S, Wagoner MD. Schimbarea tendințelor în cursul clinic și rezultatul keratitei bacteriene la spitalul King Khaled Eye Specialist. Int Ophthalmol 2009; 29: 143-152.
- Sy a, Srinivasan M, Mascarenhas J și colab. Keratita Pseudomonas aeruginosa: rezultate și răspuns la tratamentul cu corticosteroizi. Invest Oftalmol Vis Sci 2012; 53: 267-272.
- Schein OD, Glynn RJ, Poggio EC și colab., și grupul de studiu pentru keratita microbiană. Riscul relativ de keratită ulcerativă în rândul utilizatorilor de lentile de contact moi de uz zilnic și de uzură extinsă. Un studiu de caz-control. N Eng J Med 1989; 321: 773-778.
- Poggio ce, Glynn RJ, Schein OD și colab. Incidența keratitei ulcerative în rândul utilizatorilor de lentile de contact moi de uz zilnic și de uzură extinsă. N Engl J Med 1989; 321: 779-783.
- Stapleton F, Edwards K, Keay L, și colab. Factorii de risc pentru keratita microbiană moderată și severă la utilizatorii de lentile de contact cu uzură zilnică. Oftalmologie 2012; 119: 1516-1521.
- Schein OD, McNally JJ, Katz J și colab. Incidența keratitei microbiene în rândul purtătorilor unei lentile de contact cu uzură prelungită cu hidrogel siliconic de 30 de zile. Oftalmologie 2005; 112: 2172-2179.
- Stapleton F, Keay L, Edwards K, și colab. Incidența keratitei microbiene legate de lentilele de contact în Australia. Oftalmologie 2008; 115: 1655-1662.
- Keay l, Stapleton F, Schein O. Epidemiologia inflamației legate de lentilele de contact și a keratitei microbiene: o perspectivă de 20 de ani. Lentile De Contact Pentru Ochi 2007; 33:346-353.
format de citare sugerat
Weed Mc, Rogers GM, Kitzmann AS, Goins KM, Wagoner MD. Pierderea Vederii După Keratita Pseudomonas Legată De Lentilele De Contact. EyeRounds.org. 24 iunie 2013; disponibil de la: http://www.EyeRounds.org/cases/171-pseudomonas-keratitis.htm