Zusammenfassung
Eine suprarenale Drüsenblutung wurde unter verschiedenen Bedingungen beschrieben (Sepsis, lokale Traumata, chirurgische Eingriffe, gerinnungshemmende Therapien, ACTH-Verabreichung, anhaltender Stress, Hypoxämie). Die Erkrankung ist bei angeborenen Blutungsstörungen selten. Kürzlich wurden zwei neue Krankheitszustände, nämlich Heparin-induzierte Thrombozytopenie und Antiphosfolipide-Antikörper-Syndrom, als häufige Ursachen für Blutungen der Nebennierendrüse gemeldet. Der Zustand kann als monolateral oder bilateral klassifiziert werden. Die erste ist in der Regel paucisymptomatisch, letztere stark symptomatisch. Die ursächlichen Mechanismen sind zwei, nämlich 1) direkte Stauung und Schädigung der Drüse mit sekundärem Blutverlust und daraus resultierender Zellzerstörung und 2) Thrombose der efferenten Venen mit daraus resultierendem stromaufwärts erhöhtem Druck und Gefäßruptur. Der erste Mechanismus, die direkte zelluläre Beleidigung, ist typisch für die meisten alten Fälle. Im Gegenteil, der thrombotische Verschluss efferenter Venen ist typisch für die neuen Krankheitszustände, nämlich Heparin-induzierte Thrombozytopenie, Antiphospholipide-Antikörper-Syndrom und Polyzythämie vera. Dieser zweite Mechanismus könnte als Beispiel für eine thrombo-hämorrhagische Störung angesehen werden. Eine idiopathische Form wurde ebenfalls beschrieben. Die Vielfalt und Komplexität der Ursachen hat große Auswirkungen auf diagnostische Verfahren, therapeutische Ansätze und Ergebnisse.
Einleitung
Blutungen sind normalerweise ein offenes Ereignis, an dem Haut, Schleimhäute und Körperöffnungen beteiligt sind. Manchmal kann es sich um eine verdeckte Erkrankung handeln, an der nicht klinisch sichtbare Strukturen wie Gehirn, Leber, Milz und endokrine Drüsen beteiligt sind. Im Gegensatz zu anderen Organen wie Magen-Darm-Trakt, Lunge, Harnwege, Gebärmutter usw., die über Kanäle oder Kanäle mit der Oberfläche des menschlichen Körpers kommunizieren, ist die Blutung in diesen Organen nicht sichtbar. Es muss anhand klinischer Anzeichen und Symptome vermutet und dann durch radiologische oder chirurgische Eingriffe nachgewiesen werden . Die suprarenale Drüsenblutung gehört zur verdeckten Gruppe der Blutungen und scheint häufig unterdiagnostiziert zu sein, wenn sie auf nur eine der beiden Drüsen beschränkt ist .
Der Zustand ist seit vielen Jahren bekannt, hat jedoch erst in jüngster Zeit großes Interesse geweckt, da festgestellt wurde, dass er in klinischen Entitäten wie Heparin-induzierter Thrombozytopenie (HIT) und Antiphospholipiden auftritt Antikörper-Syndrom (APAS) Bedingungen, die erst in den letzten zwei Jahrzehnten definiert wurden . Der Zweck der vorliegenden Überprüfung ist es, systemisch mit suprarenalen Drüsenblutungen umzugehen.
Klassifikation, Ätiologie und Pathophysiologie
Ein Problem der Semantik muss geklärt werden. Die Nebennieren werden oft als Nebennieren bezeichnet. Aus unserer Sicht ist dies nicht korrekt, da sich der Begriff „suprarenal“ auf die gesamte Drüse bezieht, die aus einem kortikalen Teil und einem Markteil besteht. Adrenal bezieht sich streng genommen nur auf den Markteil, in dem Kathecholamine, einschließlich Adrenalin, ausgeschieden werden. Da Blutungen die gesamte Drüse und nicht nur den Markteil betreffen können, halten wir es für richtig, den Begriff Suprarenaldrüse zu verwenden. Ein weiterer wichtiger Aspekt ist die Klassifizierung der Blutung in monolateral oder bilateral. Dies hat eine große Bedeutung für Diagnose und Management. Schließlich betrifft eine andere Klassifizierung die ursächlichen Mechanismen. Diese können in 1) lokal (Tumor, Trauma, Operation), 2) systemisch (Infektionen, ACTH-Stimulation, Stress), 3) Okklusion (Thrombose) oder Kompression der suprarenalen Venen zusammengefasst werden. Dies ist eine wichtige Klassifizierung, die die Vielfalt und Komplexität der Ursachen angibt. Die Hauptursachen für Blutungen in den Nebennieren sind in Tabelle 1 aufgeführt.
Tabelle 1. Hauptursachen für Nebennierenblutungen.
| 1 |
Sepsis (Meningokokken-Infektion) |
| 2 |
Abdominaltrauma und Chirurgie |
| 3 |
Überstimulation mit ACTH |
| 4 |
Segmentale Hepatektomie (monolateral) |
| 5 |
Lebertransplantation (monolateral) |
| 6 |
Hypoxische Störungen (Neugeborene) |
| 7 |
Gerinnungshemmende Therapien |
| 8 |
Thrombosis or occlusion of adrenal and efferent veins (Antiphospholipid antibodies syndrome, Heparin induced Thrombocytopenia, Polycythemia) |
| 9 |
Coronary arteries surgical procedures |
| 10 |
Persistent stressful conditions |
| 11 |
Congenital coagulation disorders |
| 12 |
Rupture of aneurysms or tumors (Fheochromocythoma) |
| 13 |
Adrenal vein probenahme |
| 14 |
Idiopathische |
Von besonderem Interesse sind die Fälle, die nach partieller Hepatektomie oder Lebertransplantation beobachtet wurden. Der Schuldige in diesen Fällen ist wahrscheinlich Trauma, chirurgische Eingriffe, Ligation oder Blutentnahme von suprarenalen Venen . In einigen Fällen wurde die Blutung als sekundär zu einer Thrombose aufrechterhalten . Da Blutungen in diesem Fall monolateral sein können, gibt es normalerweise keine wichtigen systemischen Symptome und Anzeichen. Die Rolle der Thrombose in der Pathogenese der suprarenalen Drüsenblutung ist noch nicht vollständig geklärt. Aufgrund der in der Drüse vorhandenen besonders reichen Vaskularisierung ist es denkbar, dass eine Stase aufgrund einer Venenverstopfung einen erhöhten Druck und einen Gefäßbruch mit anschließender Extravasation von Blut verursachen kann. Jede Drüse erhält Blut aus kleinen Arterien, die aus der A. phrenicca inferior, der Bauchaorta und den Nierenarterien stammen .
Diese kleinen Arterien perforieren die Kapsel und bilden einen reichen subkapsulären Plexus von Arteriolen. Die Arteriolen strahlen entlang der „Zona fasciculata“ zur „Zona reticularis“, wo sie einen tiefen Plexus bilden, der als kortiko-medullärer Damm bekannt ist. Dieser „Damm“ -Effekt beruht auf der Tatsache, dass Venolen an der Passage zwischen der „Zona reticularis“ und der Medulla prominente Bündel glatter Muskelfasern zeigen, bevor sie in die Markvene und dann in die Zentralvene eintreten. Letzteres fließt auf der rechten Seite in die Vena cava inferior (IVC) und auf der linken Seite in die Nierenvene (RV) .
Die Rolle der Thrombose bei der Pathogenese der suprarenalen Drüsenblutung wird auch durch die Beobachtung gestützt, dass der Zustand bei Patienten mit angeborener Thrombophilie berichtet wurde . Die in der klinischen Praxis beobachteten Fälle von Nebennierenblutungen nach ACTH-Stimulation sind von äußerstem Interesse. Intramuskuläres ACTH wurde vor 20-30 Jahren weit verbreitet verwendet, jetzt wird es selten verwendet. Es ist interessant festzustellen, dass die meisten der zahlreichen Arbeiten, die sich mit ACTH-induzierten Nebennierenblutungen befassen, in dieser Zeit erschienen. Es wurde bereits im Versuchstier nachgewiesen, dass ein massiver ACTH-Stimulus den Blutfluss zu den Nebennieren erhöhte .
Aufgrund der reichen Vaskularisierung der Drüse ist es möglich, dass eine Extravasation auftritt. Die sporadischen Fälle von Nebennierenblutungen bei anhaltendem Stress haben wahrscheinlich denselben Ursprung. Uns ist nur ein Fall von Nebennierenblutungen bekannt, der bei einem Hämophilie-A-Patienten auftritt. Der Patient war ein Neugeborener, der ein Hämatom der rechten Nierendrüse zeigte, das Anämie, Dyspnoe und Blähungen verursachte. Die abdominale Sonographie war diagnostisch. Die richtige Substitutionstherapie war erfolgreich . Ein anderer Patient mit Hämophilie A hatte ein Aneurysma einer Nebennierenvene, das mit einem Tumor verwechselt wurde .
Im Gegensatz zu der Seltenheit, die bei angeborenen Blutungsstörungen beobachtet wird, wurde während der Antikoagulanzientherapie mit Heparin- und Cumarin-Arzneimitteln häufig über eine Blutung der Nebennierendrüse berichtet . Eine spezielle Form der suprarenalen Drüsenblutung wurde bei Neugeborenen beschrieben . Besonders prädisponiert sind Neugeborene, die sich einer extrakorporalen Membranoxygenierung (ECMO) unterziehen .
Eine wichtige Überlegung in dieser Hinsicht ist die doppelte Rolle, die Heparin bei suprarenalen Drüsenblutungen spielt. Es kann sekundär zur langwierigen Anwendung von intravenösem Heparin sein, das Blutungen verursacht, aber es kann auch das Ergebnis einer Heparin-induzierten Thrombozytopenie (HIT) mit anschließender Thrombose von Suprarenal- oder Nierenvenen sein . Sepsis wurde in der Vergangenheit häufig als Ursache für suprarenale Drüsenblutungen mit daraus resultierendem katastrophalem Drüsenversagen berichtet . Leider kann das Ereignis auch heute noch auftreten .
Neben den Fällen, die einer bestimmten Ursache zugeschrieben werden können, beziehen sich einige Berichte auf spontane oder idiopathische Blutungen. Die Existenz dieser Form ist noch nicht bewiesen, da das Fehlen von Risiko- oder auslösenden Bedingungen nicht immer ausgeschlossen wurde .
Diagnose
Der diagnostische Verdacht auf eine suprarenale Drüsenblutung kann bei bilateraler Beteiligung relativ einfach sein. Im Gegenteil, es kann aufgrund unspezifischer klinischer und laboratorischer Manifestationen bei monolateralen Blutungen schwierig sein. Vage Bauchschmerzen, die auf die Flanke ausstrahlen, Übelkeit, Erbrechen, Hypotonie, positive Vorgeschichte für Trauma, kürzliche Operation, systemische Zustände wie HIT und APAS sind häufige Befunde (Tabelle 2). Aus Laborsicht sind Hypohyponatriämie, Hyperkaliämie und erhöhte BUN die häufigsten Befunde. Die kritischste Diagnose betrifft die monolaterale gegenüber der bilateralen Blutung. Aus klinischen Gründen sind monolaterale Formen in der Regel mit Traumata und chirurgischen Eingriffen verbunden. Im Gegenteil, bilaterale oder massive Formen sind sekundär zu Sepsis, längerer ACTH-Stimulation, HIT oder APAS, nämlich systemischen Zuständen (Tabellen 3,4). Sonographie, CAT und / oder MRT sind diagnostisch (Abbildung 1,2). Die KATZE zeigt eine isointensive oder hypointensive Masse. Es muss daran erinnert werden, dass vor der Einführung dieser Techniken die große Mehrheit der Fälle von monolateralen Nebennierenblutungen bei der Autopsie oder während einer explorativen Operation diagnostiziert wurde .
Tabelle 2. Wert der Anzeichen, Symptome und der jüngsten Vorgeschichte bei der Diagnose einer suprarenalen Drüsenblutung.
Kürzliche Bauchoperation, HIT, APAS, Polyzythämie
Bauchschmerzen
Rücken- und Flankenschmerzen
Brustschmerzen
Schwäche
Übelkeit, Erbrechen
Hypotonie
Anorexie
Fieber
Abdomensteifigkeit und Rebound
Geistige Verwirrung
Hypothermie
Schock
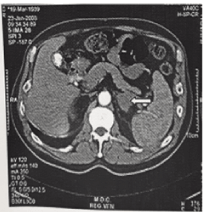
Abbildung 1. Katzenbild einer linksseitigen suprarenalen Drüsenblutung. Vergrößerte Drüse wird durch einen Pfeil angezeigt. Der Patient hatte ein Antiphospholipid-Antikörper-Syndrom (APAS) und zeigte eine Genesung.
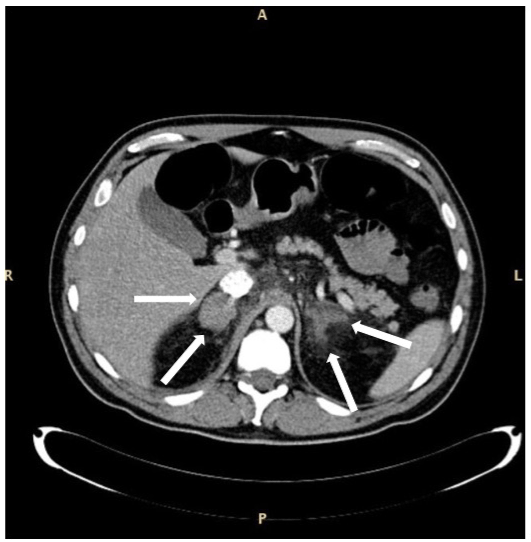
Abbildung 2. DIAGNOSE einer bilateralen suprarenalen Drüsenblutung bei einem Patienten mit Sepsis und myelodysplastischem Syndrom mit überschüssigen Blasten Typ 1. Die vergrößerten Drüsen sind durch Pfeile gekennzeichnet. Der Aspekt der rechten Drüse erscheint gleichmäßiger als der der linken. Patient überlebt.
Tabelle 3. Pathogenetische Mechanismen der suprarenalen Drüsenblutung.
|
1. Primitiver oder direkter Schaden |
2. Sekundärschäden durch Thrombose der efferenten Venen |
3. Idiopathische |
|
Sepsis |
SCHLAGEN |
|
|
ACTH Verwaltung |
APAS |
|
|
Hypoxämie (Neugeborenes) |
Angeborene Thrombophilie |
|
|
Lokales Trauma oder Operation |
Polyzythämie |
Tabelle 4. Differentialdiagnose von Arten von suprarenalen Blutungen.
|
Monolateral |
Bilateral |
|
Oft asymptomatisch oder paucisymptomatisch |
Immer deutlich symptomatisch |
|
Oft ein Zwischenbericht |
Sepsis |
|
Komplikation der Nierenoperation |
TREFFEN, APAS |
|
Komplikation der Gallenblasenoperation |
ACTH Verwaltung |
Im Gegensatz zu dem, was bei Blutungen in andere endokrine Drüsen, Blutungen in einer Nebennierendrüse und, insbesondere bei bilateraler Beteiligung, systemische, oft akute Veränderungen werden sofort sichtbar (Lethargie, geistige Verwirrung, Hypotonie, schwere Asthenie, Schock).
Management
Der Ansatz variiert mit der Schwere der Erkrankung. Da die monolaterale Läsion in der Regel gutartig ist, sollte die chirurgische Entfernung nur auf Fälle beschränkt werden, in denen bei einer Katzenkontrolle die Größe der Masse zunimmt. Bilaterale Formen erfordern eine sofortige Verabreichung von Cortison und eine strenge medizinische Überwachung. Der Blutdruck sollte mit Plasmaexpander und Flüssigkeiten aufrechterhalten werden. In bestimmten Fällen können spezifische Maßnahmen erforderlich sein (z. B. Antibiotika bei Sepsis).
Prognose
Die Prognose ist variabel, abhängig von der Ausdehnung der Beteiligung, monolateral oder bilateral. Eine monolaterale Beteiligung hat in der Regel auch ohne Therapie eine gute Prognose, jedoch für Patienten mit Gerinnungsstörungen. Bilaterale, massive Blutungen sind ein akutes, schwerwiegendes Ereignis, das in der Vergangenheit mit häufigen Todesfällen verbunden war. Neuere diagnostische Verfahren wie CAT oder MRT haben eine schnelle Diagnose ermöglicht und damit die Prognose verbessert. Todesfälle sind jetzt selten.
Schlussfolgerungen
Die erste Beobachtung zu Blutungen der Nebennieren bezieht sich auf die Seltenheit des Ereignisses bei angeborenen Blutungsstörungen. Nur ein Patient mit Hämophilie A wurde berichtet .
Dies gilt umso mehr, wenn man bedenkt, dass diese Patienten derzeit häufig mit CAT oder MRT untersucht werden. Es ist wahrscheinlich, dass geringfügige suprarenale Blutungen bei Patienten mit angeborenem Gerinnungsfaktormangel aufgrund der wichtigsten offensichtlichen Blutungsmanifestationen (Hämaturie, Hämatome, Hämarthrose, Magen-Darm-Blutungen) bei diesen Patienten unentdeckt bleiben. Im Gegenteil, eine Antikoagulanzientherapie kann mit einer Blutung der Nebennierendrüse einhergehen. Sowohl Heparin- als auch Cumarin-Medikamente wurden in Verbindung gebracht . Es muss jedoch daran erinnert werden, dass eine wichtige Ursache für suprarenale Drüsenblutungen ein Bruch kleiner Arterien oder Kapillaren ist, der auf eine Beeinträchtigung des Blutflusses aufgrund thrombotischer Obstruktionen in den Nebennierenvenen zurückzuführen ist. Da Thrombosen bei angeborenen Blutgerinnungsstörungen außergewöhnlich sind , könnte dies auch die Seltenheit von Blutungen der Nebennierendrüse bei angeborenen Gerinnungsstörungen erklären.
Dieser Mangel an Beobachtung kann darauf hindeuten, dass die Pathogenese der Blutung der suprarenalen Drüse häufig auf einen thrombotischen Verschluss der Zentralvene mit stromaufwärtiger Stase und Blutungen aufgrund eines Bruchs kleiner arterieller Gefäße zurückzuführen ist. Dies ist, was in den heutigen Fällen von suprarenalen Drüsenblutungen aufgrund von HIT und APAS auftritt. Postoperative oder posttraumatische Fälle sind wahrscheinlich auf direkte Schäden an venösen und arteriellen Gefäßen ohne Stase aufgrund von Venenverschlüssen zurückzuführen. In den alten Fällen aufgrund einer adrenalen Überstimulation infolge der ACTH-Verabreichung war eine direkte Schädigung der Zellen beteiligt. Der gleiche direkte Schaden war auch beim vorzeitigen, hypoxischen Neugeborenen während des Versuchs einer Sauerstofftherapie beteiligt .
Es ist interessant festzustellen, dass der pathogenetische Mechanismus variiert werden kann, das Ergebnis jedoch dasselbe ist, nämlich die Zerstörung des Drüsengewebes mit anschließendem Versagen. Die Blutung kann verschiedene Bereiche der Drüse (Kortex oder Medulla) betreffen, was zu einer diskrepanten Abnahme der Hormone führt. Da die Hauptwirkung der suprarenalen Drüsenhormone (Aldosteron, Adrenalin usw.) den Blutdruck kontrolliert, verursacht ihr Mangel Hypotonie und Schock. Dies kann akut, subakut oder chronisch sein, je nach Rate und Grad der Nebennierenschädigung. Die jüngsten Fälle, die während HIT oder APAS und aufgrund eines thrombotischen Verschlusses der Nebennierenvenen mit anschließender stromaufwärtiger Stase und Stauung beobachtet wurden, haben das Interesse von Klinikern geweckt. Bei der Behandlung dieser immunologischen Syndrome ist es heute wichtig, den Anzeichen und Symptomen des Abdomens und Flankenschmerzen, Übelkeit, Erbrechen, Hypotonie und Schwäche gebührende Aufmerksamkeit zu schenken. Bei Vorliegen dieser Anzeichen und Symptome ist eine radiologische Untersuchung der Nebennierendrüsen absolut indiziert.
Selbst die bei Polyzythämie beobachteten Fälle sind wahrscheinlich auf eine gestörte venöse Drainage oder Thrombose aufgrund der Hyperviskosität des Blutes zurückzuführen . Die Rolle venöser Obstruktionen ist ein neues pathogenetisches Element bei der Untersuchung und Behandlung von suprarenalen Drüsenblutungen. Ärzte, die sich um Patienten mit HIT oder APAS kümmern, sollten auf die Möglichkeit achten, dass solche Zustände für Blutungen der Nebennierendrüse verantwortlich sein könnten. Es ist wahrscheinlich, dass sogar die so genannten idiopathischen Fälle von suprarenalen Drüsenblutungen unerkannte Fälle aufgrund von Thrombosen darstellen können.
Danksagungen
Das Papier wurde gemäß der Helsinki-Konvention erstellt. Diese Studie wurde teilweise von der „Associazione Emofilia ed altre coagulopatie delle Tre Venezie“ unterstützt.
- Girolami A, Luzzatto G, Varvarikis C, Pellati D, Sartori R, et al. (2005) Klinische Hauptmanifestationen einer blutenden Diathese: ein oft vernachlässigter Aspekt der medizinischen und chirurgischen Anamnese. Hämophilie 11: 193-202.
- Editorial (1966) Nebennierenblutung und Antikoagulanzien. Br Med J 19: 693-694.
- Vella A, Nippoldt TB, Morris JC 3. (2001) Nebennierenblutung: eine 25-jährige Erfahrung in der Mayo Clinic. Mayo Clin Proc 76: 161-168.
- Dahlberg PJ, Goellner MH, Pehling GB (1990) Nebenniereninsuffizienz infolge einer Nebennierenblutung. Zwei Fallberichte und eine Überprüfung der durch Computertomographie bestätigten Fälle. Arch Intern Med 150: 905-909.
- Miele V, Patti G, Cappelli L, Calisti A, Valenti M (1994) . Radiol Med 87: 111-117.
- Arthur CK, Grant SJ, Murray WK, Isbister JP, Stiel JN, et al. (1985) Heparin-assoziierte akute Nebenniereninsuffizienz. Aust Nz J Mit 15: 454-455.
- Bakaeen FG, Walkes JC, Reardon MJ (2005) Heparin-induzierte Thrombozytopenie im Zusammenhang mit bilateraler Nebennierenblutung nach Koronararterien-Bypass-Operation. Ann Thorac Surg 79: 1388-1390.
- Caron P, Chabannier MH, Cambus JP, Fortenfant F, Otal F, et al. (1988) Definitive Nebenniereninsuffizienz aufgrund bilateraler Nebennierenblutung und primärem Antiphospholipidsyndrom. J Clin Endocrinol Metab 83: 1437-1439.
- Delhumeau A, Houet JF, Bourrier P, Bukowski JG, Granry JC (1989) Heparin-induzierte Thrombozytopenie kompliziert durch Hämatom der Nebennieren und akute Nebenniereninsuffizienz. Ann Fr Anesth Reanim 8: 656-658.
- Echániz A, Diz-Lois F, Pellicer C, Sanmartín J, Suárez Dono I, et al. (1992) . An Med Interna 9: 189-191.
- Kurtz LE, Yang S (2007) Bilaterale Nebennierenblutung im Zusammenhang mit Heparin-induzierter Thrombozytopenie. Am Jodol 82: 493-494.
- Lê TH, Wechsler B, Piette JC, Doumith R, Bellin MF, et al. (1993) . Presse mit 22: 249-254.
- Presotto F, Fornasini F, Betterle C, Federspil G, Rossato M (2005) Acute adrenal failure as heralding the symptom of primary antiphospholipid syndrome: report of a case and review of the literature. Eur J Endocrinol 153: 507-514.
- Reverdy F, Freichet M, Grozel JM, Tassin C, Pirio V (2013)bilaterale hämorrhagische Nebennierenthrombose nach Heparin-induzierter Thrombozytopenie Typ 2 : eine unbekannte Ursache für einen Schockzustand. Französische Annalen der Anästhesie und reanimation 32: 206-207.
- Rosenberger LH, Schmied PW, Sawyer RG, Hanks JB, Adams RB, et al. (2011) Bilaterale Nebennierenblutung: Die unerkannte Ursache für einen hämodynamischen Kollaps im Zusammenhang mit einer Heparin-induzierten Thrombozytopenie. Kritische Pflege Med 39: 833-838.
- Saleem N, Khan M, Parveen S, Balavenkatraman A (2016) Bilaterale Nebennierenblutung: eine Ursache für einen hämodynamischen Kollaps bei Heparin-induzierter Thrombozytopenie. BMJ Fall Rep 10.
- Santonastaso M, Bovo P, Colaceci R, Corbanese U, Ruga P (1993) Akutes Nebennierenversagen aufgrund einer hämorrhagischen Nebennierennekrose infolge einer Heparin-induzierten Thrombozytopenie. Letzte Veröffentlichungen von 84: 687-690.
- Warkentin TE, Safyan EL, Linkins LA (2015) Heparin-induzierte Thrombozytopenie als bilaterale Nebennierenblutungen. N Engl J Med 372: 492-494.
- Gouliamos AD, Metafa A, Ispanopoulou SG, Stamatelopoulou F, Vlahos LJ, et al. (2000): Das Recht der Nebennierenhämatome nach Hepatektomie. Europäische Radiologie 10: 583-585.
- Hochheim B, Liedloff H, Franke J (1985) . Beitr Orthop Traumatol 32: 287-289.
- Ikekpeazzu N, Bonadies JA, Sreenivas VI (1996) Akute bilaterale Nebennierenblutung infolge einer rauen LKW-Fahrt. JOH 14,15-18.
- Lehrberg A, Kharbu B (2017) Isolierte einseitige Nebennierenblutung nach Kraftfahrzeugkollision: ein Fallbericht und Überprüfung der Literatur. J Med Fall Rep 11: 358.
- Liessi G, Sandini F, Semisa M, Spaliviero B (1988) . Radiol Med 76: 610-613.
- Rao RH (1995) Bilaterale massive Nebennierenblutung. Med Clin Nord Am 79: 107-129.
- Sutherland FW, Naik SK (1996) Akute Nebenniereninsuffizienz nach Koronararterien-Bypass-Transplantation. Ann Thorac Surg 62: 1516-1517.
- Winter AG, Ramasamya R (2014) Bilaterale Nebennierenblutung durch Heparin-induzierte Thrombozytopenie nach partieller Nephrektomie – ein Fallbericht. F1000Res 3: 24.
- Hannah-Shmouni F, Demidowich A, Alves BR, Paluch GD, Margarita D, Lysikatos C, et al. (2017) Management des primären Aldosteronismus bei Patienten mit Nebennierenblutung nach Nebennierenvenenprobenahme: Ein kurzer Überblick mit anschaulichen Fällen. J Clin Bros (Greenwich) 19: 1372-1376.
- Tattersall TL, Thangasamy IA, Reynolds J (2014) Bilaterale Nebennierenblutung im Zusammenhang mit Heparin-induzierter Thrombozytopenie während der Behandlung von Fournier-Gangrän. BMJ Case Rep.
- Bhandari S, Agito K, Krug E (2016) Bilaterale Nebennierenblutung bei Polyzythämie vera. J Gemeinschaft Hosp Intern Med Aussicht 6: 32416.
- Williams PL, Warwick R. (Herausgeber) (1980) Grays Anatomie. Churchill Livingstone, Edinburgh, 36. Auflage, pag. 1456.
- Brill PW, Jagannath A, Winchester P, Markisz JA, Zirinsky K (1989) Nebennierenblutung und Nierenvenenthrombose beim Neugeborenen: MR-Bildgebung. Radiologie 170: 95-98.
- Leret N, Cortey A, Maillard C, Rouabah M, Hascoët JM, et al. (2001) . Arch Pediatr 8: 1222-1225.
- Dunlap SK, Meiselman MS, Breuer RI, Panella JS, Ficho TW, et al. (1989) Bilaterale Nebennierenblutung als Komplikation der intravenösen ACTH-Infusion bei zwei Patienten mit entzündlicher Darmerkrankung. Am J Gastroenterol 84: 1310-1312.
- Marcus HI, Connon JJ, Stern HS (1986) Bilaterale Nebennierenblutung während der ACTH-Behandlung von Colitis ulcerosa. Bericht über einen Fall und Überprüfung der Literatur. Dis Kolon Rektum 29: 130-132.
- Le Pommelet C, Durand P, Laurian Y, Devictor D (1998) Hämophilie A: zwei Fälle mit ungewöhnlichen Merkmalen bei der Geburt. Hämophilie 4: 122-125.
- Sleightholm R, Wahlmeier S, Carson JS, Drincic A, Lazenby A, et al. (2016) Massives Nebennierenvenenaneurysma, das einen Nebennierentumor bei einem Patienten mit Hämophilie A nachahmt: ein Fallbericht und eine Überprüfung der Literatur. J Med Fall Rep 10: 343.
- Ognibene AJ, McBride H (1987) Nebennierenblutung: eine Komplikation der Antikoagulanzientherapie – eine Fallgeschichte. Angiologie 38: 479-483.
- Rao RH, Vagnucci AH, Amico JA (1989) Bilaterale massive Nebennierenblutung: Früherkennung und Behandlung. Ann Intern Med 110: 227-235.
- Scully RE, Mark EJ, McNeely WF (1989) Fallakten des Massachusetts General Hospital. N Engl J Med 321: 1595-1603.
- Ausserer O, Ortore PG, Sarra A, von Fioreschy G (1983) Nebennierenblutung beim Neugeborenen. Prog Pediatr Surg 16: 107-111.
- Heyman S, Treves S (1979) Nebennierenblutung beim Neugeborenen: szintigraphische Diagnose. J Nucl Med 20: 521-523.
- Sivit CM, Kurz BL, Revenis ME, Rebolo LC, Brown-Jones C, et al. (1993) Nebennierenblutung bei Säuglingen, die sich einer ECMO unterziehen: Prävalenz und klinische Bedeutung. Pediatr Radiol 23: 519-521.
- Khwaja J (2017) Bilaterale Nebennierenblutung im Hintergrund der Escherichia coli Sepsis: ein Fallbericht. J Med Fall Rep 11: 72.
- Dhawan N, Bodukam VK, Thakur K, Singh A, Jenkins D, et al. (2015) Idiopathische bilaterale Nebennierenblutung bei einem 63-jährigen Mann: ein Fallbericht und eine Überprüfung der Literatur. Fall Rep Urol 2015: 503638.
- Girolami A, Ruzzon E, Fabris F, Varvarikis C, Sartori R, et al. (2006) Myokardinfarkt und andere arterielle Verschlüsse bei Hämophilie-a-Patienten. Eine kardiologische Bewertung aller 42 in der Literatur berichteten Fälle. Acta Haematol 116: 120-125.
- Girolami A, Ruzzon E, Tezza F, Scandellari R, Vettore S (2006) Arterielle und venöse Thrombose bei seltenen angeborenen Blutungsstörungen: eine kritische Überprüfung. Hämophilie 12: 345-351.