o sistema visual desenvolve-se ao longo de diferentes períodos marcantes na primeira infância; no entanto, nem todos são capazes de adquirir ou dominar habilidades visuais complexas.1-3 pesquisas mostram que 25% das crianças da Escola Primária têm problemas de visão que são muitas vezes não diagnosticados.2,3 crianças que lutam com distúrbios de visão podem encontrar desafios na sala de aula, jogos recreativos ou atividades esportivas. Devido à elevada prevalência e incidência de perturbações visuais, os optometristas de cuidados primários e outros profissionais de saúde devem abordar adequadamente esta área de preocupação. A intervenção precoce é crítica porque os problemas de visão podem desenvolver-se na idade adulta se não forem tratados mais cedo.1-3 este artigo analisa brevemente alguns distúrbios comuns da visão pediátrica e discute possíveis estratégias de diagnóstico, tratamento e gestão.
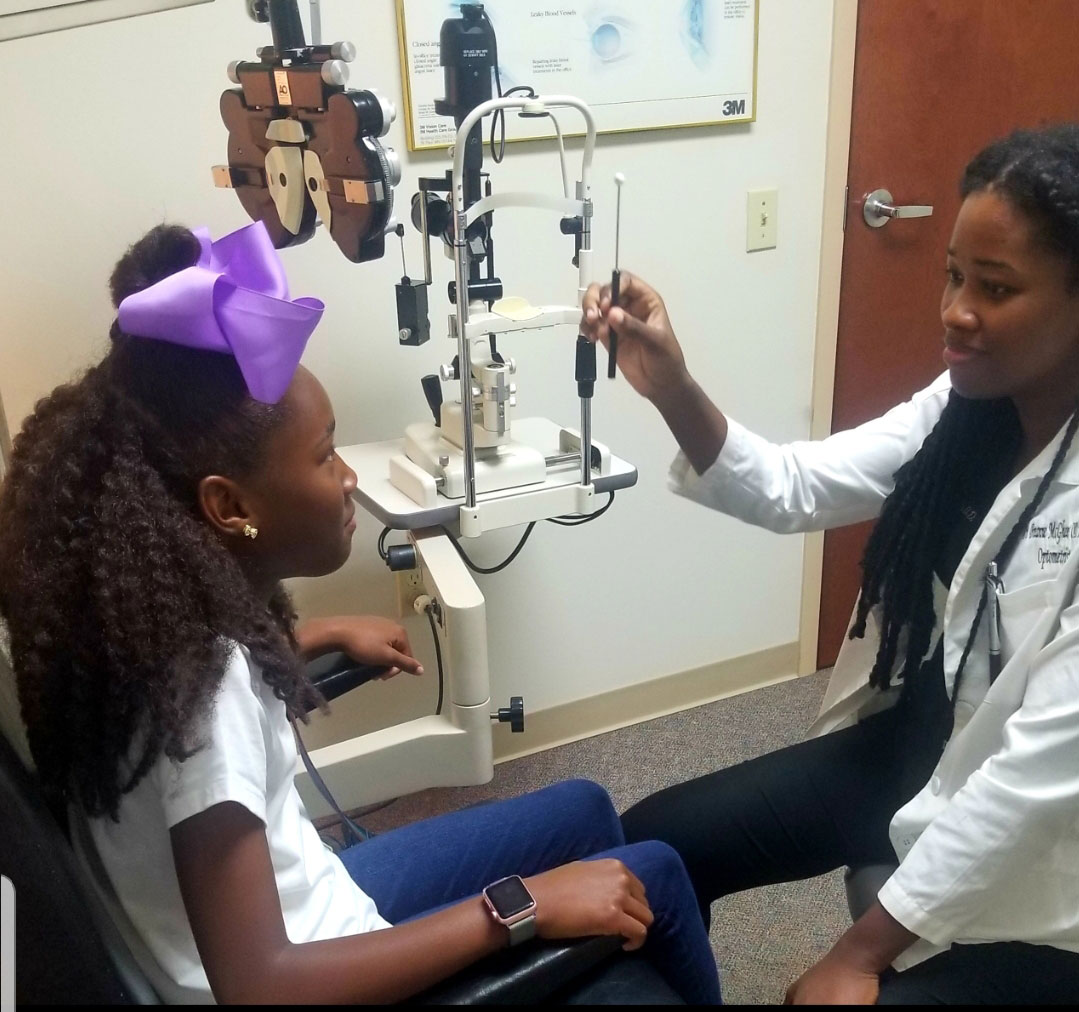
Use o teste oculomotor NSUCO para avaliar os movimentos oculares de perseguição. Clique na imagem para ampliar.
disfunção Oculomotora
esta perturbação visual comum é caracterizada por uma anomalia na fixação, saccades ou movimentos oculares de perseguição.3,4 sintomas podem incluir um leitor perdendo o seu lugar em uma página, saltando palavras ou linhas de conteúdo, re-ler palavras ou ler uma palavra lentamente de cada vez.Estas perturbações interferem no desenvolvimento da fluência e na motivação académica.3,6-8 se esses déficits não forem devidamente avaliados e tratados, podem interferir com a aprendizagem educacional, a percepção de profundidade e a participação esportiva.27-9 ao longo do tempo, os pacientes podem desenvolver hábitos de compensação, como mover a cabeça ou usar o dedo como guia durante a leitura, para evitar sintomas visuais.1,2,7,8
existem diferentes métodos para avaliar a função oculomotora.3,4,10 o teste oculomotor Do Northern State University College of Optometry (NSUCO) é um teste rápido e eficaz para verificar a função oculomotora bruta.10 baseia-se em quatro parâmetros: capacidade (quanto tempo a criança permanece com a tarefa), precisão (intrusões sacádicas, refixações para atividades e por excesso ou subconjuntos para saccades), movimento da cabeça e movimento do corpo (capacidade de controlar o excesso de motor).10
para testar actividades, instruir o doente a seguir um alvo quase rotativo sem tirar os olhos dele.10 com saccades, use dois alvos diferentes e tenha o paciente visão alternativa entre cada um apenas quando instruído para fazê-lo.10 para pacientes pediátricos, alvos brilhantes e coloridos ajudam a manter boa atenção visual.3,4
outros testes oculomotores de diagnóstico incluem o movimento ocular de desenvolvimento (DEM) e o King-Devick, que subjectivamente avaliam habilidades de visualização linear, habilidades de nomenclatura automatizada rápida e velocidade de processamento visual.6,9,11-13 especificamente, o DEM diferencia automaticidade e déficits oculomotores, enquanto o teste King-Devick não pode diferenciar os dois. Objetivamente, o visagrafo (Bernell) e o readalyzer (Bernell) usam vídeo-oculografia para analisar movimentos micro-oculares e estimar um nível aproximado de leitura.14 em cada ensaio, observar cuidadosamente os movimentos da cabeça compensatória ou as guias dos dedos sem dar instruções prévias sobre a posição da cabeça e da mão.A terapêutica com visão é o tratamento escolhido para a disfunção oculomotora (Tabela 1).3,4,7 utilizar técnicas sequenciais que treinem adequadamente movimentos oculomotores brutos e finos.3,4,7 para tornar estas tarefas mais desafiadoras, considere carregar cada técnica com itens como um metrônomo ou Balance board.3,4,7

a Ambliopia
Existem três tipos de ambliopia: privação visual, erro refrativo e Estrabismo.15-17 com privação visual ambliopia, há uma obstrução estrutural do olho que impede a luz de entrar, resultando em uma resposta visual falha sendo enviado para o cérebro.Várias condições causam privação visual ambliopia, tais como cataratas congênitas, ptose da pálpebra e opacidades da córnea.15-17 tratar primeiro o factor incriminatório para eliminar a obstrução antes de abordar este tipo de ambliopia com terapia.15-17
erro de refração não corrigido causando ambliopia ocorre porque a informação visual enviada ao cérebro é turva devido a erros de refração maiores.15-17 quanto maior o erro refrativo, maior o risco de ambliopia.15-17
ao examinar o paciente, procure pistas que possam sugerir ambliopia. Durante o teste de acuidade visual, eles podem ler lentamente as letras no gráfico, tentar espreitar em torno do fotopor ou remover o oclusivo, permitindo que o olho do som para ver. A correcção óptica pode melhorar a acuidade visual no olho ambliópico.15-17 quadros leves ou flexíveis são uma boa recomendação para as crianças. As tiras da cabeça ou cabos da têmpora também podem otimizar um ajuste apropriado. As lentes Policarbonato resistentes ao impacto devem ser recomendadas a todos os doentes pediátricos. Patching é outra abordagem de tratamento eficaz na ambliopia, uma vez que força o cérebro a receber e processar informações visuais do olho ambliópico.18-21 estudos mostram que o patching por duas horas por dia é tão eficaz quanto os tempos de patching mais longos.Podem ser utilizados 15. 17 adesivos para assegurar que os doentes estão a receber tratamento eficaz. Anteriormente, estudos recomendavam atividades próximas durante as horas de patching; no entanto, pesquisas mais recentes mostram que os pacientes realizando atividades à distância enquanto patching são tão eficazes na recuperação visual.15,17
uma alternativa ao patching é a penalização farmacológica com agentes cicloplégicos, que força o paciente a usar a entrada visual de seu olho ambliópico para tarefas próximas.15-17 atropina 1% é comumente usado na prática e tem produzido resultados positivos.21, 22 estudos clínicos revelam que os resultados de penalização farmacológica são semelhantes aos de remendar isoladamente.16,17,21,22 uma vantagem para este tipo de terapia é que aumenta a conformidade devido à fácil instalação. Também é bom para graus mais brandos de ambliopia.16. 17 aconselham os doentes sobre possíveis sintomas de diminuição das acuidades visuais no olho não ambliópico e aumento da fotossensibilidade secundária à midríase.16,17
a penalização óptica também pode ser usada para borrar a prescrição de óculos no olho bom, enquanto maximiza a prescrição no olho ambliópico.16,17 filtros Bangerter também são opções onde um filtro translúcido é colocado sobre a lente do olho não ambliópico para causar borrão.15-17 cosmeticamente, eles são menos perceptíveis do que um tapa-olho, tornando-os uma boa opção para os pacientes que são consciência da aparência. Para estas terapias funcionarem, o paciente tem de usar óculos.15-17
o tratamento Dicóptico também está disponível, no qual os doentes recebem mais estimulação visual através de contraste superior e imagens mais brilhantes no olho ambliópico.16, 23, 24
follow-ups regulares são importantes para avaliar se o olho ambliópico está se fortalecendo. A melhoria com terapias pode levar semanas para revelar qualquer progresso, e a conformidade pode ser difícil. Embora a maioria das crianças apresente melhorias com estas abordagens terapêuticas, nem todos os doentes pediátricos respondem.16,23,24 na minha prática, tratamos primeiro a ambliopia antes de nos submetermos a uma estratégia estrabismica se estiverem presentes desvios heterotrópicos ou hipotrópicos.16,23,24
Estrabismo
de Acordo com a Associação Americana de Oftalmologia Pediátrica e Estrabismo, esta condição afeta um pouco mais do que 3% das crianças da população dos EUA.Algumas causas do estrabismo incluem grande erro refrativo não corrigido, músculos paréticos extraoculares, distúrbios genéticos de desenvolvimento e trauma.25,26
dependendo do grau de desalinhamento, os doentes podem apresentar sintomas de diplopia, visão turva, dores de cabeça, fadiga ocular, dificuldades de leitura e tensão ocular.1,6 no entanto, alguns pacientes estrabismicos são assintomáticos devido à supressão visual do olho mais fraco e uso preferencial do olho dominante, ou mais claro.Tradicionalmente, os doentes com ambliopia estrabismus têm este tipo de perfil visual.25,26
muitas técnicas clínicas podem avaliar o estrabismo.25,26 Use um transiluminador ou perto do alvo fixador e observe os movimentos oculares em todas as nove direções cardinais para garantir a função adequada de todos os músculos extraoculares e que ambos os olhos estão trabalhando uns com os outros simultaneamente.25,26 enquanto alguns grandes desvios de ângulo são óbvios, outros desvios sutis podem ser difíceis de captar.18,25,26
usar testes de cobertura para identificar foorias e tropias.26 um teste unilateral de cobertura (teste de cobertura-descobrimento) revelará a presença de uma tropia se o clínico observar que o olho não está a ser coberto.6 Durante o teste unilateral de cobertura, o olho estrabismico tentará corrigir-se quer movendo-se para dentro (exotropia) ou para fora (esotropia).26 o teste de cobertura alternada (teste de cobertura cruzada) é utilizado para quebrar a fusão para detectar uma fooria quando o clínico observa o olho depois de descoberto.26 utilizar barras de prisma ou prismas soltos para medir a magnitude do desvio durante o ensaio. Titular a quantidade necessária de prisma até que nenhum movimento seja visto como o oclusor é alternadamente alternado do olho para o olho.26
o teste de Hirschberg é outra ferramenta clínica útil que detecta o desalinhamento usando o oftalmoscópio direto ou transiluminador.26 durante este teste, olhe para o reflexo da córnea e compare a sua posição com a pupila subjacente. Normalmente, o reflexo da córnea deve estar exactamente sobre a pupila. Para cada milímetro que o reflexo da córnea está fora do centro, é equivalente a 22 diopters de prism de desvio.A primeira opção de correção visual para qualquer paciente estrabismico deve ser óculos para melhorar a acuidade visual, estereopsia e alinhamento ocular.26 mais lentes em casos de esotropia acomodatícia pode ajudar com focalização e sintomas de desconforto visual.25-27 outras opções de tratamento incluem prismas, terapia de visão e patching.18,26
se a correção do espetáculo ou prisma não melhorar o desalinhamento, a intervenção cirúrgica está disponível para corrigir o desvio.O estudo de observação da Esotropia Infantil mostrou que os lactentes que foram submetidos a cirurgia aos seis meses apresentaram melhores resultados estereoscópicos aos quatro anos de idade, em comparação com os lactentes que foram submetidos a cirurgia após seis meses.27,28
intervenção precoce é necessária em desvios constantes que não melhoram com óculos ou outras opções de tratamento não invasivas.26,27 só então você deve considerar a cirurgia para corrigir o desvio e melhorar a capacidade estereopsis.25,26
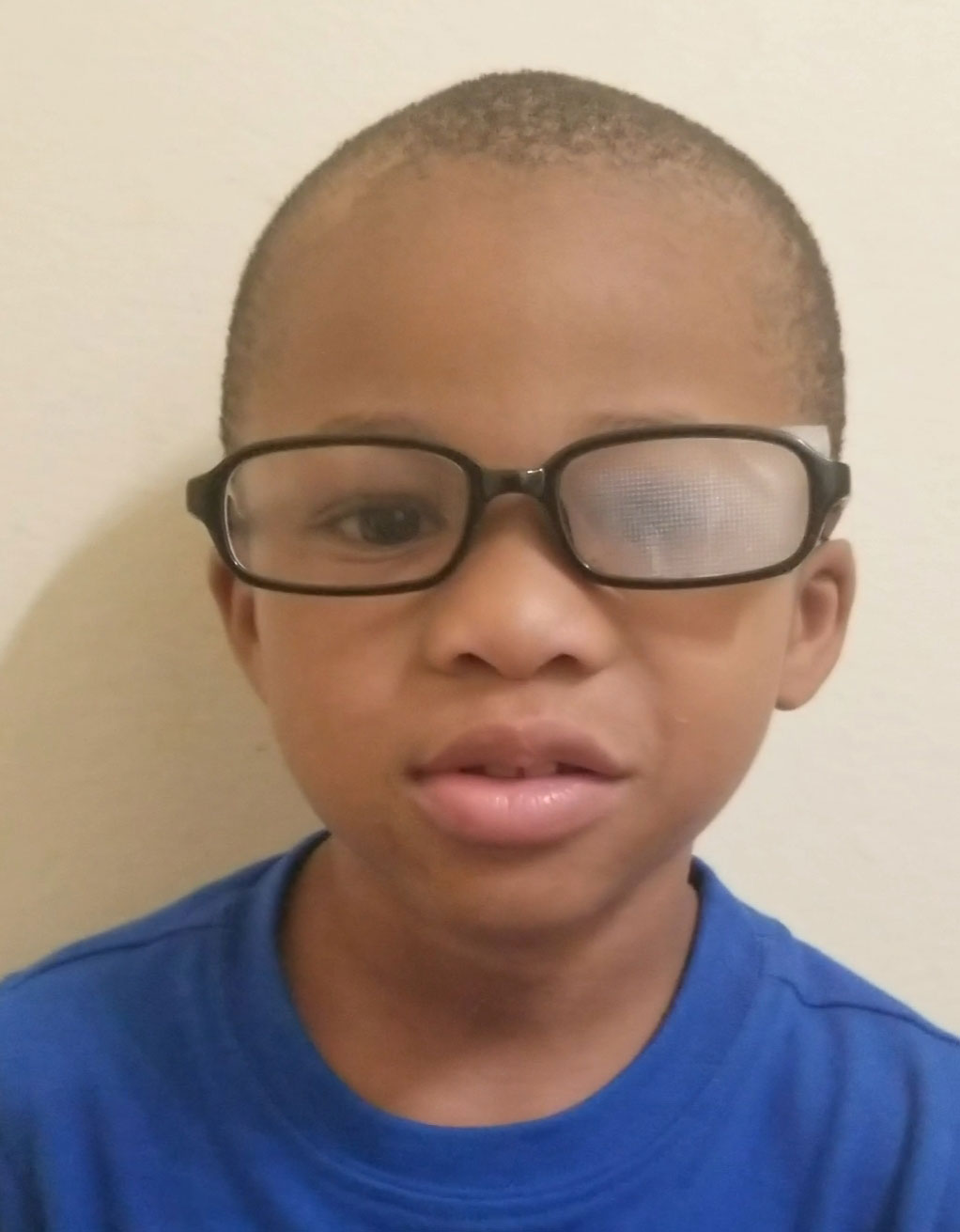
a penalização óptica pode ser usada para tratar a ambliopia. Clique na imagem para ampliar.
acomodação & distúrbios de convergência
pacientes em idade escolar, especialmente os de terceira e quarta classes que têm dificuldades de leitura, deficiências de aprendizagem diagnosticadas ou fraco desempenho acadêmico deve ter um exame de visão abrangente para avaliar os problemas de Acomodação e de convergência subjacentes. Estas condições podem ter um impacto significativo no aumento da procura e da carga de trabalho que se aproxima da visualização.1-3, 7
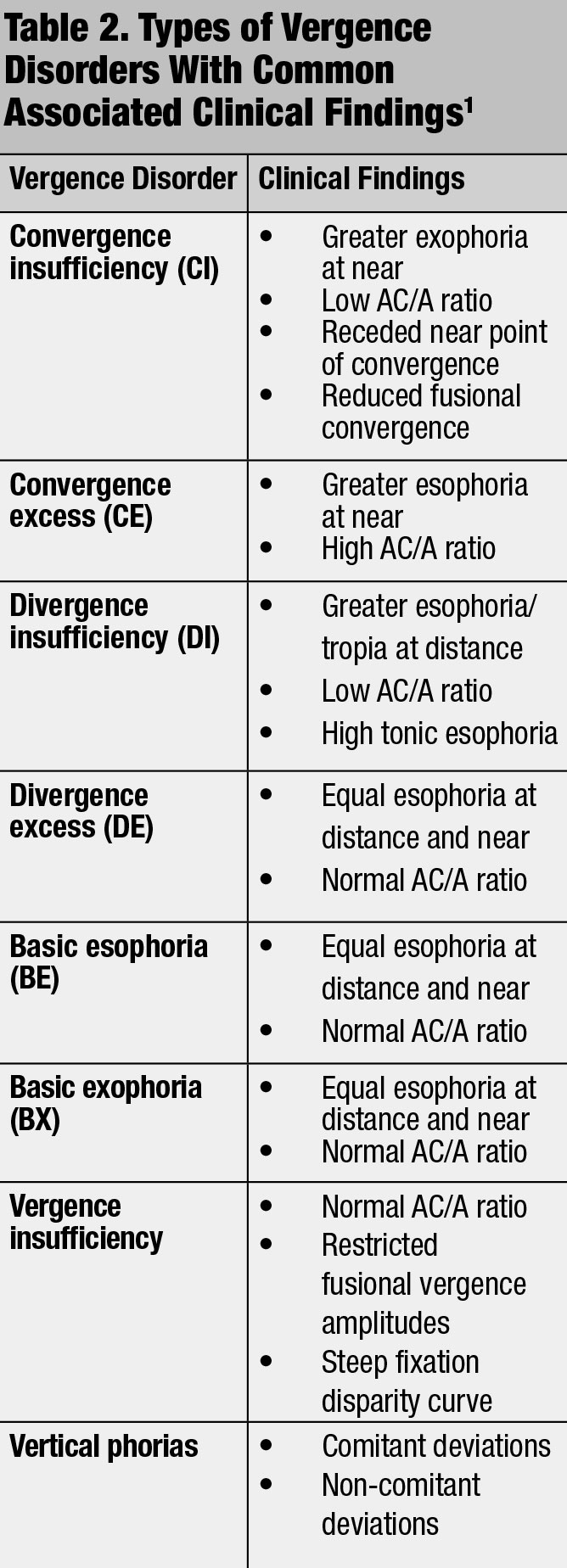
rácios abaixo e acima da convergência normal induzida pela acomodação por unidade de alojamento (AC/A), 4:1, foram implicados em problemas de visão binocular (Tabela 2).1,3,7 incorporar testes acomodatícios na rotina do phoropter adicionando lentes mais ou menos até que o paciente perceba primeiro borrão não resolvido.3 Método de estimativa Monocular (MEM) retinoscopia é um teste binocular realizado atrás do phoropter usando uma placa de leitura que pode se ligar à face do retinoscópio. Similar à retinoscopia padrão, neutralizar o movimento” com “(lag de acomodação) ou “contra” (chumbo de acomodação) com as lentes apropriadas até que nenhum movimento seja observado.1,3,7 outra retinoscopia dinâmica (ex. Os testes podem verificar as capacidades de alojamento.1,3,7
a insuficiência de convergência é a doença de convergência mais comum que afeta a capacidade de manter o alinhamento binocular adequado do olho em alvos próximos, resultando em desconforto visual a cerca.3,7 avaliar as habilidades de convergência no escritório com técnicas tais como convergência de ponto próximo e testes de divergência fusional e convergência para avaliar as habilidades de eficiência deste sistema.
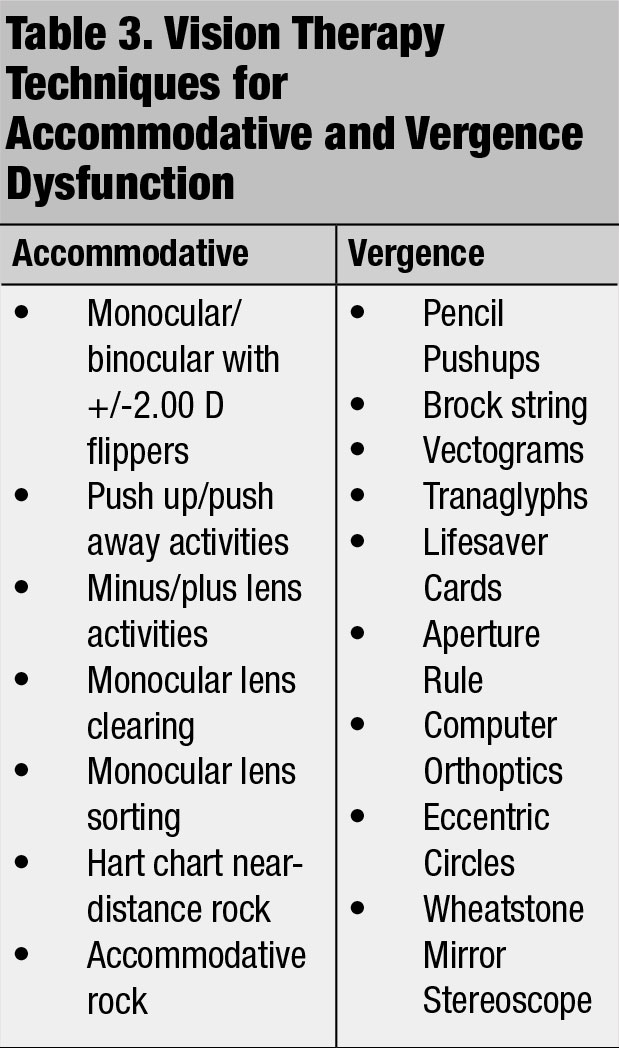
recomenda lentes corretivas, terapia da visão (Tabela 3) ou ortopedia como opções de tratamento para melhorar as habilidades acomodatícias e de convergência deficientes.1,3,4 especificamente, adicionar uma lente mais para disfunção acomodatícia para melhorar as habilidades de foco do paciente.1, 34 técnicas de terapia da visão podem ser carregadas com lentes de aumento/menos ou quantidades de prisma.4 monitorizar cuidadosamente a supressão durante as técnicas de terapia de convergência.1,3,4
se as crianças estiverem presentes com algum destes distúrbios da visão, poderão experimentar desafios ao ler, escrever e utilizar o computador, reduzindo, em última análise, o seu potencial educacional. Como prestadores primários de cuidados oculares, temos o dever de defender os nossos pacientes mais jovens. Devemos recomendar exames oftalmológicos completos com avaliações cuidadosas para a presença de distúrbios visuais. Se presente, devemos oferecer os tratamentos adequados e aconselhar acompanhamento regular.
Dr. McGhee pratica no Chiasson Eye Center e Bond Wroten Eye Clinic em Louisiana.
1. American Optometric Association Consensus Panel on Care of the Patient with Accommodative and Vergence Dysfunction. Disfunção acomodatícia e de convergência. St. Louis, MO: American Optometric Association; revised 2017.
2. Schuhmacher H. visão e aprendizagem: Um guia para pais e profissionais. Hamburg: Tredition; 2017.
3. Scheiman M, Wick, B. Clinical Management of Binocular Vision: Heterophoric, Accommodative, and Eye Movement Disorders. Philadelphia, PA: Lippincott Williams & Wilkins; 2013.
4. Damari DA. Terapia da visão para distúrbios Binoculares não Estrabismicos uma abordagem baseada em evidência. OptoWest; 2013. www.academia.edu/36635747/Vision_Therapy_for_Non-Strabismic_Binocular_Vision_Disorders_A_Evidence-Based_Approach. Accessed June 3, 2019.
5. Kulp M, Schmidt P. A relação dos testes clínicos sacádicos do movimento ocular com a leitura em crianças e em primeira classe. Optom Vis Sci. 1997;74(1):37-42.
6. Powers M, Grisham D, Riles, P. habilidades Sacádicas de rastreamento de leitores pobres no ensino médio. Optometria. 2008;79(5):228-34.
7. Rouse M. Optometric assessment: visual efficiency problems. In: Scheiman M, Rouse M, eds. Gestão optométrica dos problemas de visão relacionados com a aprendizagem. 2nd ed. Philadelphia, PA: Mosby Elsevier; 2005: 335-67.
8. Ayton in, Abel LA, Fricke TR, McBrien NA. Ensaio do movimento ocular do desenvolvimento: o que está realmente a medir? Optom Vis Sci. 2009;86(6):722-30.
9. Palomo-Álvarez C, Puell, MC. Relação entre a análise oculomotora determinada pelo teste DEM e um teste de leitura contextual em crianças em idade escolar com dificuldades de leitura. Graefes Arch. Clin. Expo. Oftalmol. 2009;247(9):1243-9.
10. Maples WC. Teste Oculomotor NSUCO. Santa Ana, CA: Optometric Extension Program Foundation; 1995.
11. Garzia RP, Richman JE, Nicholson SB, Gaines CS. A new visual verbal saccade test; the developmental eye movement test (DEM). J Am Optom Assoc. 1990;61(2):124-35.
12. Luna B, Velanova K, Geier CF. Desenvolvimento do controlo do movimento ocular. Cérebro Cogn. 2008;68(3):293–308.
13. Moiroud L, Gerard CL, Peyre H, deputado Bucci. Developmental Eye Movement test and dislexic children: A pilot study with eye movement recordings. PLOS um. 2018;12(9):e0200907.
14. Webber a, Wood J, Gole G, Brown B. DEM test, visagraph eye movement recordings, and reading ability in children. Optom Vis Sci. 2011;88(2):295-302.
15. Rouse M, Cooper J, Cotter S, et al. Tratamento do doente com ambliopia: the American Optometric Association Optometric Clinical Practice Guidelines. 2004. www.aoa.org/documents/optometrists/CPG-4.pdf. Accessed June 3, 2019.
16. Arnold R. Amblyopia prevalência do fator de risco. J Pediatr Ophthalmol Strabismus. 2013;50(4):213-7.
17. Jenewein E. Amblyopia: quando tratar, quando se referir? Rev Optom. 2015;152(12):48-54.
18. Mohney BG, Cotter SA, Chandler DL, et al. Um ensaio aleatorizado comparando a ligação em tempo parcial com a observação de exotropia intermitente em crianças dos 12 aos 35 meses de idade. Oftalmologia. 2015;122(8):1718-25.
19. Grupo De Investigação Pediátrica De Doenças Oculares. O perfil clínico da ambliopia moderada em crianças com menos de sete anos. Arch Ofthalmol. 2002;120(3):281-7.
20. Grupo De Investigação Pediátrica De Doenças Oculares. O curso de ambliopia moderada tratada com patching em crianças: experiência do estudo de tratamento com ambliopia. Am J Ophthalmol. 2003;136(4):620-9.
21. Scheiman MM, Hertle RW, Kraker RT, et al. Patching vs. atropina para tratar a ambliopia em crianças com idades compreendidas entre os 7 e os 12 anos: um ensaio aleatorizado. Arch Ofthalmol. 2008;126(12):1634-42.
22. Grupo De Investigação Pediátrica De Doenças Oculares. O curso de ambliopia moderada tratada com atropina em crianças: experiência do estudo de tratamento com ambliopia. Sou J Opthalmol. 2003;136(4):630-9.
23. Wallace D, Chandler DL, Beck RW, et al. Treatment of bilateral refractive amblyopia in children three to <10 years of age. Am J Ophthalmol. 2007;144(4):487-96.
24. Grupo De Investigação Pediátrica De Doenças Oculares. Efeito da idade na resposta ao tratamento com ambliopia em crianças. Arch Ofthalmol. 2011;129(11):1451-7.
25. American Association for Pediatric Ophthalmology and Strabismus. Estrabismo. 26 de fevereiro de 2019. aapos.org/glossary/strabismus. Accessed June 3, 2019.
26. Caloroso EE, Rouse MW, Cotter SA. Gestão clínica do estrabismo. Boston: Butterworth-Heinemann; 1993.
27. Birch e, Stager D, Wright K, Beck R. The natural history of infantile esotropia during the first six months of life: Pediatric Eye Disease Investigator Group. JAPAS. 1998;2(6):325-9.
28. Grupo De Investigação Pediátrica De Doenças Oculares. Resolução espontânea da esotropia de início precoce: experiência do estudo observacional da Esotropia congénita. Am J Ophthalmol. 2002;133(1):109-18.